

抑郁症又称抑郁障碍,以明显而持久的心境低落为主要临床特征,属情感性精神障碍。抑郁症不仅为患者带来痛苦,也对社会经济造成了巨大负担。目前抑郁症的发病机制仍未明确,且临床仍有较多患者对基于单胺神经递质的抗抑郁治疗不敏感,因此,急需从新的角度发现对抗抑郁症的方法。多数难治性抑郁症患者中枢炎症反应明显增加。已有研究表明,促炎因子可以通过影响神经内分泌、神经再生和神经递质代谢过程介导抑郁的发生[1],其中犬尿氨酸代谢途径(kynurenine pathway,KP)被认为是连接神经系统免疫炎性反应等多个系统与抑郁症的主要途径。本文对KP与抑郁症神经-内分泌-免疫系统之间的关系以及作用于KP的药物研究现状进行综述。
1 色氨酸-犬尿氨酸代谢途径概述色氨酸(tryptophan,Trp)是人体从外界摄取的必需氨基酸之一,但体内游离的Trp仅有1%~5%被代谢为五羟色胺(serotonin, 5-HT)和褪黑素等重要活性分子,其余则通过KP被代谢为多种活性产物[2]。Trp首先在吲哚胺-2, 3-双加氧酶(indoleamine-2, 3-dioxygenase,IDO)和色氨酸-2, 3-双加氧酶(tryptophan-2, 3-dioxygenase,TDO)的作用下代谢为中间产物犬尿氨酸(kynurenine,Kyn)。生理条件下IDO的活性较低,此时Trp主要经由位于肝脏的TDO进行代谢;当体内有炎症反应或处于应激状态时,促炎细胞因子(特别是IFN-γ)可诱导IDO活性明显增加且升高的糖皮质激素会进一步激活TDO,促使Trp向KP发展,导致中枢和外周5-HT水平下降[3]。KP可以大致分为两个方向:以Trp-Kyn-3-羟基犬尿氨酸(3-hydroxy-kynurenine,3-HK)-喹啉酸(quinolinic acid,QA)为主的兴奋毒性通路和以Trp-Kyn-犬尿喹啉酸(kynurenic acid,KA)为主的神经保护通路。
1.1 Trp-Kyn-3-HK-QA兴奋毒性通路Kyn在犬尿氨酸-3-单加氧酶(kynurenine 3-monooxygenase,KMO)的作用下代谢为神经毒性产物3-HK,并进一步代谢为QA。中枢神经系统中的KMO定位于小胶质细胞,因此中枢局部产生3-HK及其下游代谢产物主要由小胶质细胞介导。3-HK和QA均是N-甲基-D-天冬氨酸(N-methyl-D-aspartate,NMDA)受体的激动剂,可明显增加Ca2+内流、抑制胶质细胞对谷氨酸的重吸收并阻断谷氨酰胺合成酶的表达,进而干扰谷氨酸-谷氨酰胺-γ-氨基丁酸(γ-aminobutyric acid,GABA)循环的动态平衡,加重谷氨酸的兴奋毒性。以往认为3-HK主要通过自由基诱导的氧化应激损伤、线粒体功能受损和细胞死亡参与神经损伤过程,但近年来3-HK也被发现具有一定抗氧化活性,在中枢神经系统中同时发挥着氧化和还原双重作用。
1.2 Trp-Kyn-KA神经保护通路KA是唯一的内源性NMDA受体拮抗剂,也是潜在的内源性抗氧化剂,可以清除氧自由基、超氧阴离子和过氧亚硝酸盐等氧化物。催化KA合成的犬尿氨酸氨基转移酶(kynurenine aminotransferase,KAT)主要存在于星形胶质细胞,其中KAT II被认为负责大部分中枢神经系统KA的合成。KA主要作用于NMDA受体的甘氨酸B位点,对抗QA引起的兴奋性神经毒性。此外,KA还是α7烟碱型乙酰胆碱受体(α7 nicotinic acetylcholine receptor,α7 nAchR)的负性变构调节剂,这种拮抗作用可能与认知障碍的形成相关。KA对AMPA受体同时具有微弱的拮抗作用和正性变构调节作用,但其发挥拮抗作用所需浓度(mmol·L-1)远超于生理浓度(μmol·L-1),因而认为在生理条件下KA主要对AMPA受体起促进作用。
2 KP参与抑郁症发生的神经-内分泌-免疫调节网络1977年Besedovsky首次提出神经-内分泌-免疫网络调节假说,明确了神经系统、内分泌系统和免疫系统彼此之间存在着双向调节的现象,通过神经递质、激素和细胞因子共同维持生理功能的平衡与稳定。抑郁症的发病机理受到多种机制和因素的调控,综合考虑抑郁症的神经炎性损伤假说、单胺假说以及下丘脑-垂体-肾上腺(hypothalamic-pituitary-adrenal,HPA)轴亢进假说可以更全面的了解KP参与抑郁症形成的过程(Fig 1)。
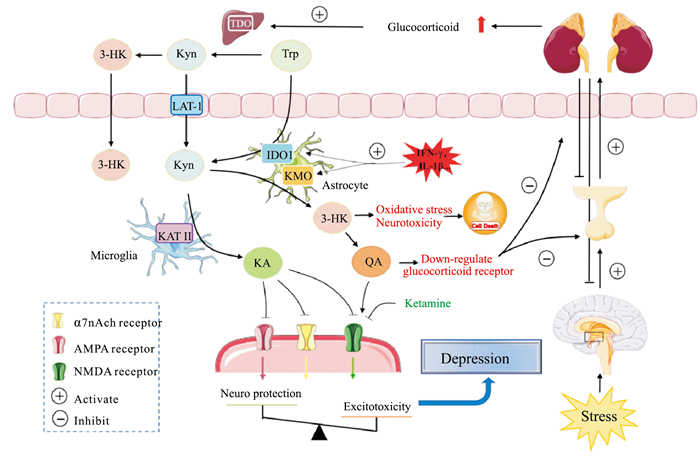
|
| Fig 1 Neuro-endocrine-immunoregulatory pathway of depression based on KP |
越来越多的证据表明,中枢炎症和抑郁之间存在双向作用关系。KP代谢产物浓度升高与神经元损害相关,特别是海马和皮层脑区。在重度抑郁障碍(major depressive disorder,MDD)患者血浆和脑脊液中可观察到明显的KP代谢物水平紊乱。正常条件下,KA与QA的生成维持着动态平衡;但有外来炎症或机体处于应激状态时,促炎细胞因子(如IFN-γ、IL-1β、IL-6和TNF-α)的释放增加,其可促使小胶质细胞活化并激活IDO和KMO,最终导致KP倾向于Trp—Kyn—3-HK—QA兴奋毒性通路。随后,KP代谢物可诱导星形胶质细胞分化并释放更多的细胞因子增强免疫反应,造成中枢炎症与抑郁之间的恶性循环。KA和QA由于极性不易穿过血脑屏障,但炎症反应时,参与构成血脑屏障的星形胶质细胞缝隙连接的连接蛋白43减少,导致血脑屏障的完整性受损,可能增加了外周QA入脑的几率进而加重神经毒性。与KA和QA不同,Kyn可借助L-型氨基酸转运蛋白1轻松完成跨血脑屏障转运。一项代谢组学研究表明,在MDD患者中血浆Kyn水平与抑郁症状的严重程度呈明显负相关[4],考虑可能是由于MDD患者的Kyn进入中枢增多,从而导致的外周水平降低。
中枢神经系统中炎症反应主要由小胶质细胞和星形胶质细胞介导。一项研究发现,Kyn可通过上调并激活星形胶质细胞中的NLRP2炎症小体参与小鼠抑郁的发展[5]。此外,QA和KA作为同一代谢通路中的两种产物在某些方面发挥着完全相反的作用,提示了星形胶质细胞和小胶质细胞对KP的差异化处理可能是抑郁症的生物学差异基础。使用脂多糖(lipopolysaccharide,LPS)处理小鼠会致其出现非线性剂量依赖的抑郁样行为,而这与线性增长的细胞因子水平并不一致。Tao等[6]给予小鼠三个剂量的LPS发现,仅中剂量组表现出3-HK水平过度升高引起的神经毒性和抑郁样行为,另外两组却未出现类似表现,甚至在高剂量组中观察到以KA过度升高为主的神经保护作用。随后他们发现不同LPS剂量下两种胶质细胞的活化程度不同,因而引起的KP改变和神经可塑性变化不同,最终导致了差异性的生化和行为学改变。因此,胶质细胞对促炎细胞因子的差异应答,可能是导致KP失调的最直接原因。
芳香烃受体(aryl hydrocarbon receptor,AhR)被认为是调节免疫和炎症反应的一种重要核受体,其已被证实参与调控包括抑郁症在内的多种由免疫炎症驱动的疾病。近年来发现,激活AhR可以抑制星形胶质细胞及小胶质细胞中促炎细胞因子的表达,而Trp的代谢为AhR提供了许多配体,其中就包括KP中的KA、Kyn和黄尿酸等代谢产物[7]。同时,AhR也参与调控IDO、TDO和KMO的表达与激活。全基因组关联分析显示,AhR的单核苷酸多态性与MDD患者血浆Kyn的浓度变化差异有关[4]。动物研究发现,直接给予小鼠Kyn可诱导其出现依赖于AhR的快感缺失和行为绝望等抑郁样表现[8],提示Kyn-AhR信号通路对于抑郁症免疫代谢调节研究具有重要的生物学意义。
2.2 KP对单胺与非单胺递质系统的影响抑郁症患者体内存在明显的神经递质代谢异常,2011年就有文献提出针对KP的抑郁症“新5-HT”假说。KP的激活除了直接减少5-HT的合成,在IDO的作用下,一部分5-HT也会被降解为甲酰-5-羟基犬尿胺,同时,3-HK还可激活单胺氧化酶促进5-HT的降解。
KP的末端代谢产物均作用于NMDA受体发挥作用,因此QA和KA对于NMDA受体的作用失调和谷氨酸系统亢进可能是KP参与抑郁症的关键作用点。NMDA受体与抑郁症的发生发展关系十分密切,氯胺酮作为NMDA受体拮抗剂可以迅速增加内侧前额叶皮层神经元的突触数量和功能,并产生快速且持续的抗抑郁作用[9]。在抑郁模型小鼠中给予KA的合成类似物7-Cl-KA的前体4-Cl-Kyn,其可穿过血脑屏障同样发挥与氯胺酮类似的抗抑郁作用,并与前额叶皮层中的GSK3β-mTOR信号通路相关[9]。另一项研究显示,预先给予KA可逆转小鼠强迫游泳实验中不动时间的延长,而且这种作用可被5-HT2受体拮抗剂、多巴胺受体拮抗剂和GABAA受体拮抗剂不同程度的阻断[10],表明KA的抗抑郁作用可能涉及对5-HT能神经元、多巴胺能神经元和GABA能中间神经元的调控。
近年来研究显示,α7 nAchR和NMDA受体均可调控神经递质的释放,内源性的KA下调可增加大鼠脑内细胞外谷氨酸、多巴胺和乙酰胆碱的水平。前额叶皮层局部注射纳摩尔级的KA可以浓度依赖性的降低清醒大鼠细胞外GABA和谷氨酸水平,并且可被α7 nAchR正性变构调节剂抵消,然而应用微透析单独或联合给予大鼠7-Cl-KA(只具有NMDA受体拮抗作用)却无法重复这种改变[11]。与此类似的研究也表明nmol·L-1浓度的KA可通过抑制α7 nAchR诱导纹状体的多巴胺水平明显降低。有趣的是,内源性的KA升高或外源性施用4-Cl-Kyn均可提高大鼠中脑腹侧背盖区多巴胺能神经元的放电速率和爆发性放电活动,而这与其对NMDA受体的拮抗作用有较大关系。上述研究显示,在不同脑区KA主要发挥作用的受体存在差异,由此导致的效应也不同甚至相反,这也部分解释了抑郁症患者KP代谢物水平的差异性。
2.3 应激压力下KP与HPA轴的互相调节HPA轴失调是应激性抑郁的主要特征之一。机体受到应激压力时,HPA轴的过度激活和负反馈失调将导致体内糖皮质激素水平异常增加。有证据表明,慢性皮质酮给药可引起大鼠睡眠障碍和抑郁样行为[12]。糖皮质激素除了对TDO有明显的激活作用外,在慢性给于皮质酮的小鼠海马中发现IDO活性也明显增强。研究表明应激水平的糖皮质激素可以促进Toll样受体和NLRP3炎症小体基因表达并上调促炎细胞因子的水平,进而诱导HPA轴和KP的激活。另外,QA升高会损害海马和内侧前额叶皮层,下调糖皮质激素受体并加重应激压力下HPA轴的负反馈失调状态[13]。
然而,通过对抑郁症复发的人群观察发现,夜间皮质醇水平的持续升高与Kyn/Trp比值的降低有关,推测其可能是夜间皮质醇水平的长期升高导致糖皮质激素受体下调,引起TDO的活性降低所致[14]。
3 作用于KP的抗抑郁药物研究现状 3.1 动物抑郁模型中的KP干预研究目前已有一些药物通过对KP的干预在啮齿类动物的抗抑郁方面初显疗效:(1)IDO和TDO是KP中重要的限速酶。其中IDO主要包括IDO1和IDO2两种类型,而前者在体内分布较多并发挥主要作用。IDO1型抑制剂1-MT能够明显减少散发型阿尔茨海默症模型小鼠悬尾实验和强迫游泳实验的不动时间,改善焦虑和抑郁症状[15]。新型IDO抑制剂DWG-1036可改善家族型阿尔茨海默症模型小鼠(3×Tg-AD)的学习记忆能力和焦虑抑郁样行为,但是具有明显的性别差异[16]。另一方面,TDO抑制剂别嘌呤醇可减轻慢性束缚应激小鼠的抑郁相关行为以及循环Kyn水平的增加[17]。(2)有研究表明,KMO基因敲除小鼠对LPS诱导的抑郁无效。脑室内注射KMO抑制剂Ro 61-8048可以消除神经损伤模型小鼠的抑郁样行为,但并不改善疼痛症状,提示抑制KMO可能成为治疗抑郁的有效新靶点[18]。(3)利用血脑屏障转运机制也可预防或治疗炎症引起的抑郁样症状。预先给予小鼠L-型氨基酸转运蛋白1竞争性拮抗剂亮氨酸可阻断Kyn及其代谢产物的中枢转运,并明显消除LPS引起的抑郁样症状[19]。(4)慢性抗抑郁药的应用可刺激海马和皮层的KAT基因表达和KA产生。在小鼠实验中,运动训练可通过增加骨骼肌中KAT的表达减弱外周Kyn的累积,预防慢性温和应激引起的抑郁症状产生[20]。
3.2 现有研发药物及临床试验现况电痉挛疗法以及氯胺酮、地昔帕明等抗抑郁药物的作用机制已被证明与其对KP的干预有关,但直接作用于KP的药物还未在临床中得到应用,因此发现作用于KP的新型抗抑郁药物或辅助治疗药物成为目前亟待解决的问题。由VistaGen公司研发的新型口服NMDA受体拮抗剂AV-101(4-Cl-Kyn)此前已进入II期临床随机对照试验。Park等[21]给予19名难治性抑郁症患者连续14 d的AV-101,结果表明AV-101安全且耐受性良好,但单一疗法在所研究剂量和治疗持续时间下并未产生抗抑郁作用。未来应进一步确认有效的给药剂量以及治疗持续时间,或考虑将其与经典抗抑郁药物联合给药治疗。如前所述,L-亮氨酸已在动物实验中被证明具有快速抗抑郁作用,并于2017年进入II期临床试验,目前仍在进行中。
3.3 其他可能靶点及研究方向除上述已被证实的具有抗抑郁效应的作用位点外,针对KP其他酶或者中枢转运的调节也有希望成为治疗抑郁的靶点:(1)喹啉酸磷酸核糖基转移酶(quinolinate phosphoribosyltransferase,QPRT)虽然并非KP的限速酶,但QPRT可将过剩的QA代谢为DNA修复底物烟酰胺腺嘌呤二核苷酸(nicotinamide adenine dinucleotide,NAD+)。在LPS活化的巨噬细胞中发现,QPRT上游的KP代谢物和酶的表达均增加,但QPRT和NAD+的水平却明显下降。而过表达QPRT可恢复NAD+的合成和巨噬细胞的功能,并使升高的炎症因子水平趋于正常[22]。已有研究观察到在神经胶质瘤中QPRT水平的升高具有细胞保护作用,因而提高QPRT的活性或许可起到改善和修复神经炎症反应的作用。(2)3-羟基邻氨基苯甲酸-3, 4-双加氧酶(3-hydroxyanthranilic acid dioxygenase,3-HAO)是QA的直接生物合成酶,其抑制剂由于缺乏体内的稳定性,在实验和临床应用中受到限制。直至2013年,由Vallerini等[23]化学合成出一系列2-氨基烟酸1-氧化物衍生物,成为第一种在体内化学稳定且有活性的3-HAO抑制剂。其中的化合物6经测试后发现其可迅速减少神经退行性疾病模型大鼠中的QA生成,同时增加KA的产生,发挥神经保护作用,但截至目前还未有研究探明3-HAO抑制剂与抑郁症之间的关系。(3)研究表明,抑郁症患者的血脑屏障通透性更高,而炎症反应过程中血脑屏障的破坏会加速外周促炎细胞因子和有毒代谢产物进入中枢。TNF-α抑制剂依那西普可修复习得性无助模型小鼠受损的血脑屏障紧密连接并逆转其抑郁样行为[24],因此,保证血脑屏障的完整性也能够起到一定的神经保护作用和可能的抗抑郁作用。
4 讨论与展望 4.1 KP对抑郁症临床诊断和分型具有重要意义抑郁症是一种高度异质性的疾病,精准治疗的前提是精准诊断,因此,寻求更为准确的临床诊断方式不仅有利于分型个体化治疗,还有助于监测治疗情况。在72名未接受药物治疗的抑郁症患者体内发现,脑脊液与血浆中的KP代谢物水平密切相关,其中Kyn/Trp比值是最具有相关性的指标[25]。在正常哺乳类动物脑内约40%的Kyn经过中枢代谢途径合成,另外60%则来自外周,因此,外周Kyn的浓度可能在一定程度上代表中枢KP代谢物的水平。最新的研究表明,结肠与海马的Kyn水平存在明显的正相关,提示结肠中的Kyn可能是外周的重要来源之一[26]。一组对MDD、双相抑郁障碍和健康对照者的血浆KP代谢物检测结果显示,KA的水平用于诊断MDD的准确度可达82.5%,当结合QA的水平时可将准确度提升至83.6%[27]。因此,未来KP的代谢物水平很有希望成为抑郁症的临床血清学检测指标。
4.2 KP及神经炎症反应的区域特异性值得注意的是,促炎细胞因子在外周和中枢对KP的影响存在差异。Li等[26]检测了慢性不可预测性温和应激大鼠结肠、皮层和海马中KP代谢物及关键酶的水平,发现KP在结肠中更容易被代谢为KA,而在皮层和海马中则更容易被代谢为3-HK。Doolin等[28]研究了首次和再复发抑郁人群血浆中KP代谢物水平的差异,发现首次抑郁发病人群主要表现为血浆KA水平下调,而复发人群则主要表现为QA水平上调,提示MDD的发生可能主要是由于KA水平降低所致,而慢性或复发性MDD可能是QA水平增高引起的。也间接提示了不同病程的抑郁患者KP激活可能不同,亦或可根据KP代谢物浓度来区分不同的患病人群。与大多研究结果不同的是,Clark等[29]的一组尸检报告显示,与健康对照组相比在MDD患者腹外侧前额叶皮层中没有观察到活化的小胶质细胞和细胞因子上调等炎症反应指标,并且Kyn/Trp比值、QA和主要KP酶表达水平均明显降低,表明在抑郁症患者腹外侧前额叶皮层中可能并未发生经典的炎症和KP激活。Woelfer等[30]在前扣带回中发现了NMDA受体与KP的重叠特性,即在前扣带回中显示出较高NMDA受体密度的区域(如背侧前扣带回)其QA的表达较高,而在NMDA受体分布较低的区域(如膝前扣带回)检测不到QA的表达。
以上针对不同部位以及病程之间的KP差异提示外周和中枢神经系统中免疫炎症反应、神经递质受体和KP均存在区域特异性,未来进一步探明其中的差异性和重叠效应将有利于我们了解抑郁症患者的KP变化和KP对抑郁症的影响机制。
5 结语综上,KP的激活在情绪调节中起着至关重要的作用,人们对KP参与抑郁症的研究可追溯至上世纪70年代。KP被发现存在于体内多个系统并相互影响,很有可能成为抑郁症众多假说的贯通点。抑郁症患者数量正逐年增加,未来KP的临床应用价值将越来越受到关注。进一步研究KP与抑郁症之间的关系,并评估不同抗抑郁药物的作用机制与KP之间的联系,将有助于新靶点抗抑郁药物的研发。
| [1] |
Adzic M, Brkic Z, Mitic M, et al. Therapeutic strategies for treatment of inflammation-related depression[J]. Curr Neuropharmacol, 2018, 16(2): 176-209. |
| [2] |
Zadori D, Veres G, Szalardy L, et al. Alzheimer's disease: Recent concepts on the relation of mitochondrial disturbances, excitotoxicity, neuroinflammation, and kynurenines[J]. J Alzheimers Dis, 2018, 62(2): 523-47. doi:10.3233/JAD-170929 |
| [3] |
Murakami Y, Ishibashi T, Tomita E, et al. Depressive symptoms as a side effect of interferon-alpha therapy induced by induction of indoleamine 2, 3-dioxygenase 1[J]. Sci Rep, 2016, 6: 29920. doi:10.1038/srep29920 |
| [4] |
Liu D, Ray B, Neavin D R, et al. Beta-defensin 1, aryl hydrocarbon receptor and plasma kynurenine in major depressive disorder: metabolomics-informed genomics[J]. Transl Psychiatry, 2018, 8(1): 1-13. doi:10.1038/s41398-017-0025-2 |
| [5] |
Zhang Q Y, Sun Y M, He Z, et al. Kynurenine regulates NLRP2 inflammasome in astrocytes and its implications in depression[J]. Brain Behav Immun, 2020, 471(81): 471-81. |
| [6] |
Tao X, Yan M Z, Wang L S, et al. Homeostasis imbalance of microglia and astrocytes leads to alteration in the metabolites of the kynurenine pathway in LPS-induced depressive-like mice[J]. Int J Mol Sci, 2020, 21(4): 1460. doi:10.3390/ijms21041460 |
| [7] |
Ma N, He T, Johnston L J, et al. Host-microbiome interactions: the aryl hydrocarbon receptor as a critical node in tryptophan metabolites to brain signaling[J]. Gut Microbes, 2020, 11(5): 1203-19. doi:10.1080/19490976.2020.1758008 |
| [8] |
Zang X J, Zheng X, Hou Y L, et al. Regulation of proinflammatory monocyte activation by the kynurenine-AhR axis underlies immunometabolic control of depressive behavior in mice[J]. FASEB J, 2018, 32(4): 1944-56. doi:10.1096/fj.201700853R |
| [9] |
张广芬, 杨建军. NMDA受体相关抗抑郁药物的研究进展[J]. 中国药理学通报, 2018, 34(1): 1-4. Zhang G F, Yang J J. Advances in NMDA receptors-related antidepressants[J]. Chin Pharmacol Bull, 2018, 34(1): 1-4. doi:10.3969/j.issn.1001-1978.2018.01.001 |
| [10] |
Tanaka M, Bohar Z, Martos D, et al. Antidepressant-like effects of kynurenic acid in a modified forced swim test[J]. Pharmacol Rep, 2020, 72(2): 449-55. doi:10.1007/s43440-020-00067-5 |
| [11] |
Beggiato S, Tanganelli S, Fuxe K, et al. Endogenous kynurenic acid regulates extracellular GABA levels in the rat prefrontal cortex[J]. Neuropharmacology, 2014, 82: 11-8. doi:10.1016/j.neuropharm.2014.02.019 |
| [12] |
Cui X Y, Yang G, Cui S Y, et al. Sleep patterns deteriorate over time in chronic corticosterone-treated rats[J]. Neurosci Lett, 2018, 682: 74-8. doi:10.1016/j.neulet.2018.06.017 |
| [13] |
石晓雯, 周明眉, 朱海燕. 中药通过色氨酸-犬尿氨酸代谢途径治疗抑郁症的研究进展[J]. 中医药学报, 2017, 45(5): 98-102. Shi X W, Zhou M M, Zhu H Y. Research progress of traditional Chinese medicine in the treatment of depression through tryptophan-kynurenine metabolic pathway[J]. Guid J Tradit Chin Med Pharm, 2017, 45(5): 98-102. doi:10.3969/j.issn.1002-2392.2017.05.025 |
| [14] |
Sorgdrager F J H, Doornbos B, Penninx B W J H, et al. The association between the hypothalamic pituitary adrenal axis and tryptophan metabolism in persons with recurrent major depressive disorder and healthy controls[J]. J Affect Disord, 2017, 222: 32-9. doi:10.1016/j.jad.2017.06.052 |
| [15] |
Souza L C, Jesse C R, de Gomes M G, et al. Activation of brain indoleamine-2, 3-dioxygenase contributes to depressive-like behavior induced by an intracerebroventricular injection of streptozotocin in mice[J]. Neurochem Res, 2017, 42(10): 2982-95. doi:10.1007/s11064-017-2329-2 |
| [16] |
Fertan E, Stover K R J, Brant M G, et al. Effects of the novel IDO inhibitor DWG-1036 on the behavior of male and female 3xTg-AD mice[J]. Front Pharmacol, 2019, 10: 1044. doi:10.3389/fphar.2019.01044 |
| [17] |
Gibney S M, Fagan E M, Waldron A M, et al. Inhibition of stress-induced hepatic tryptophan 2, 3-dioxygenase exhibits antidepressant activity in an animal model of depressive behaviour[J]. Int J Neuropsychopharmacol, 2014, 17(6): 917-28. doi:10.1017/S1461145713001673 |
| [18] |
Laumet G, Zhou W J, Dantzer R, et al. Upregulation of neuronal kynurenine 3-monooxygenase mediates depression-like behavior in a mouse model of neuropathic pain[J]. Brain Behav Immun, 2017, 66: 94-102. doi:10.1016/j.bbi.2017.07.008 |
| [19] |
Walker A K, Wing E E, Banks W A, et al. Leucine competes with kynurenine for blood-to-brain transport and prevents lipopolysaccharide-induced depression-like behavior in mice[J]. Mol Psychiatry, 2019, 24(10): 1523-32. doi:10.1038/s41380-018-0076-7 |
| [20] |
Agudelo L Z, Femenia T, Orhan F, et al. Skeletal muscle PGC-1alpha1 modulates kynurenine metabolism and mediates resilience to stress-induced depression[J]. Cell, 2014, 159(1): 33-45. doi:10.1016/j.cell.2014.07.051 |
| [21] |
Park L T, Kadriu B, Gould T D, et al. A randomized trial of the N-methyl-D-aspartate Dreceptor glycine site antagonist prodrug 4-chlorokynurenine in treatment-resistant depression[J]. Int J Neuropsychopharmacol, 2020, 23(7): 417-25. doi:10.1093/ijnp/pyaa025 |
| [22] |
Minhas P S, Liu L, Moon P K, et al. Macrophage de novo NAD(+) synthesis specifies immune function in aging and inflammation[J]. Nat Immunol, 2019, 20(1): 50-63. doi:10.1038/s41590-018-0255-3 |
| [23] |
Vallerini G P, Amori L, Beato C, et al. 2-Aminonicotinic acid 1-oxides are chemically stable inhibitors of quinolinic acid synthesis in the mammalian brain: a step toward new antiexcitotoxic agents[J]. J Med Chem, 2013, 56(23): 9482-95. doi:10.1021/jm401249c |
| [24] |
Cheng Y Y, Desse S, Martinez A, et al. TNFalpha disrupts blood brain barrier integrity to maintain prolonged depressive-like behavior in mice[J]. Brain Behav Immun, 2018, 69: 556-67. doi:10.1016/j.bbi.2018.02.003 |
| [25] |
Haroon E, Welle J R, Woolwine B J, et al. Associations among peripheral and central kynurenine pathway metabolites and inflammation in depression[J]. Neuropsychopharmacology, 2020, 45(6): 998-1007. doi:10.1038/s41386-020-0607-1 |
| [26] |
Li C C, Jiang N, Gan L, et al. Peripheral and cerebral abnormalities of the tryptophan metabolism in the depression-like rats induced by chronic unpredicted mild stress[J]. Neurochem Int, 2020, 138: 104771. doi:10.1016/j.neuint.2020.104771 |
| [27] |
Liu H Y, Ding L, Zhang H F, et al. The metabolic factor kynurenic acid of kynurenine pathway predicts major depressive disorder[J]. Front Psychiatry, 2018, 9: 552. |
| [28] |
Doolin K, Allers K A, Pleiner S, et al. Altered tryptophan catabolite concentrations in major depressive disorder and associated changes in hippocampal subfield volumes[J]. Psychoneuroendocrinology, 2018, 95: 8-17. doi:10.1016/j.psyneuen.2018.05.019 |
| [29] |
Clark S M, Pocivavsek A, Nicholson J D, et al. Reduced kynurenine pathway metabolism and cytokine expression in the prefrontal cortex of depressed individuals[J]. J Psychiatry Neurosci, 2016, 41(6): 386-94. doi:10.1503/jpn.150226 |
| [30] |
Woelfer M, Kasties V, Kahlfuss S, et al. The role of depressive subtypes within the neuroinflammation hypothesis of major depressive disorder[J]. Neuroscience, 2019, 403: 93-110. doi:10.1016/j.neuroscience.2018.03.034 |

