扩展功能
文章信息
- 刘维生, 周稳, 李爱军, 曹培成
- 颅内类似脑膜瘤的涎腺导管癌1例报告
- 国际神经病学神经外科学杂志, 2018, 45(1): 79-80
-
文章历史
收稿日期: 2017-08-15
修回日期: 2017-12-11
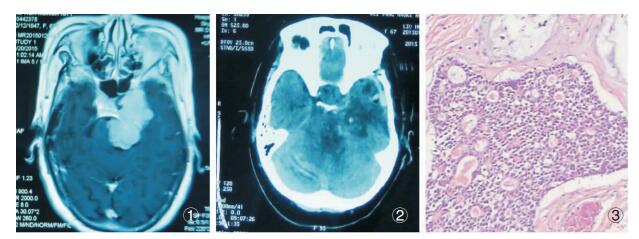
患者,女性,67岁,因“左眼睑下垂10月,头晕伴呕吐半月”入院,既往有慢支病史。查体:左动眼、滑车、展神经麻痹,右侧肢体肌力Ⅳ级。颅脑MRI:左侧岩尖区哑铃型长T1、等T2异常信号,病灶明显均匀强化(图 1)。术前诊断考虑左侧蝶岩斜区脑膜瘤。入院后行左侧扩大翼点入路肿瘤切除术。术中见肿瘤起源于岩尖区,骑跨中后颅窝生长,向前侵犯海绵窦,向后达小脑幕下,肿瘤有包膜,灰白色,实质性,大部分质地较硬,周边部分质地韧,血供极其丰富,与脑干粘连紧密,显微镜下近全切除肿瘤大小约4.5×4×6cm。术后复查CT肿瘤切除满意(图 2)。术后病理为涎腺导管癌,免疫组化:CK(弱+)、CD117(+)、GFAP(-)、TTF1(-)、Syn(-)、CD56(-)、P63(-)、Ki-67(30%)(图 3)。术后患者出现顽固性癫痫发作,右侧肢体瘫痪及昏迷,并发肺部感染,给予气管切开及控制癫痫后病情好转,术后1月患者意识逐渐转清,后自动出院,未行放化疗。术后半年随访患者因严重肺部感染死亡。
|
| 图 1 ① 患者轴位T1WI增强检查。②患者术后CT检查。③病理:肿瘤可见坏死、腺样分化、导管及筛样等多种形态结构(HE染色×100)。 |
涎腺导管癌(salivary duct carcinoma,SDC)是一类极少见的,由涎腺导管上皮发生的高度恶性肿瘤,约占涎腺恶性肿瘤的1%~3%。由Kleisasser等[1]1968年首次报道,其组织学表现与乳腺导管癌极为相似,由此得名。1991年WHO新分类中已明确将其列为涎腺恶性肿瘤的一个类型。SDC主要发生于大涎腺,以腮腺最为常见,其次发生于颅底颌下腺、舌下腺、腭部、颊部、副鼻窦等小涎腺。肿瘤多生长迅速,病期短,多数在半年之内,易发生淋巴结转移,血行转移率高,易侵犯神经,患者多有神经症状。组织学特点为:肿瘤大体表现呈单个多结节状,硬、灰白色,界限不清,有些病例可见其浸润生长到腺外的周围组织。镜下特点是导管内或发育不良的导管细胞巢呈实质性、筛孔状和乳头状结构,中心有粉刺样坏死。国内有作者[2]报道起源于涎腺的腺样囊性癌侵犯颅内的病例,但尚未见SDC原发于颅内的报道,国外Venteicher等[3]报道1例颌下腺SDC患者术后发现脑转移。本例患者SDC很可能起源于颅底涎腺,通过颅底神经如三叉神经侵犯至颅内,或者通过淋巴或血行转移至颅内,但患者术前无颌面部不适及体征,故未做进一步检查。SDC的影像学检查无特异性表现,CT为等或低密度肿物,可有沙粒样钙化,MRI上病灶T1WI等信号,T2WI混杂高信号,肿瘤生长较快可有坏死或囊变,密度或信号多不均匀,肿瘤恶性程度高,血供丰富,多明显均匀强化,与脑膜瘤相近,有时可见“脑膜尾征”,这使得其更难与脑膜瘤相鉴别[4]。本例从头颅MRI检查及术中情况来看类似于蝶骨岩斜区脑膜瘤,两者术前很难鉴别,确诊主要靠病理。尽管SDC与脑膜瘤在影像学上很难鉴别,两者之间无特异性的差异,但术后病程却有很大不同。SDC典型的生物学行为是侵袭性生长,恶性程度高,最终可因局部病变或远处转移导致患者死亡。而脑膜瘤生长缓慢,切除肿瘤后辅以放疗预后较好。
SDC的治疗以手术为主。放疗、化疗为辅助综合治疗。因为肿瘤浸润性强,如果术中考虑到可能是SDC,需作广泛切除,包括受侵犯的硬脑膜,尽可能的全切干净。术后经组织学诊断一旦明确为SDC后,就要进一步行化疗或放疗。SDC是涎腺肿瘤中预后最差、恶性程度最高的肿瘤之一。文献报道77%患者诊断后2~3年内死亡,2年存活率为58%,5年存活率为30%。
| [1] |
Klenisasser O, Klein HJ, Hübner G. Speicnelgangcarcinome:ein den michgangcarcinomen der brustdruse analoge gruppe von speicheldrusentumoren[J]. Arch Klin Exp Ohren Nasen Kehlkopfheilkd, 1968, 192(1): 100-105. DOI:10.1007/BF00301495 |
| [2] |
茅磊, 史继新, 王汉东, 等. 颅底腺样囊性癌(附四例报告)[J]. 中华神经外科杂志, 2009, 25(4): 313-314. |
| [3] |
Venteicher AS, Walcott BP, Sheth SA. Clinical features of brain metastasis from salivary gland tumors[J]. J Clin Neurosci, 2013, 20(11): 1533-1537. DOI:10.1016/j.jocn.2012.11.024 |
| [4] |
卫英, 江明祥, 邵国良, 等. 涎腺导管癌的CT、MR表现与病理对照分析[J]. 影像诊断与介入放射学, 2015, 24(4): 267-271. |
 2018, Vol. 45
2018, Vol. 45




