文章信息
- 何丹, 蒲杰, 刘伟信, 张燕, 孙玲玲, 宋筱.
- He Dan, Pu Jie, Liu Weixin, Zhang Yan, Sun Lingling, Song Xiao
- 四川省HIV感染孕产妇所生围产儿死亡现状与影响因素研究
- Perinatal outcomes on mortality and influencing factors among HIV-infected mothers in Sichuan province
- 中华流行病学杂志, 2020, 41(10): 1686-1691
- Chinese Journal of Epidemiology, 2020, 41(10): 1686-1691
- http://dx.doi.org/10.3760/cma.j.cn112338-20191225-00914
-
文章历史
收稿日期: 2019-12-25
2. 四川大学华西第二医院, 成都 610041
2. West China Second University Hospital, Sichuan University, Chengdu 610041, China
艾滋病是世界性的重大公共卫生问题和严重社会问题,也是引起全球儿童死亡的重要原因之一。儿童感染艾滋病约90%是由母婴传播引起,有效的预防艾滋病母婴传播工作能极大地降低艾滋病母婴传播的危险,提高妇女儿童健康水平。预防艾滋病母婴传播的关键在于减少HIV感染孕产妇所生儿童死亡和感染的发生,因此,HIV感染孕产妇所生围产儿的存活及感染状况是评价预防艾滋病母婴传播工作成效的重要指标,备受国内外关注,然而四川省尚缺乏关于HIV感染孕产妇所生围产儿死亡状况的流行病学资料。为了解四川省HIV感染孕产妇所生围产儿的死亡水平、死亡影响因素,本研究对四川省2005年启动预防艾滋病母婴传播工作以来各医疗卫生机构检测发现的HIV感染孕产妇所生围产儿的死亡状况进行分析,探讨影响围产儿死亡的因素,为制定减少围产儿死亡和艾滋病母婴传播发生的策略和措施提供参考。
对象与方法1.研究对象:2005-2016年在四川省183个县(市、区)医疗保健机构,为接受孕产期保健的所有孕产妇提供HIV抗体检测服务,选取所有HIV抗体检测结果为阳性且经确证的HIV感染孕产妇4 734例及其所生围产儿4 786例。
2.研究方法:由经过统一培训的医疗保健专业技术人员在HIV感染孕产妇知情同意的情况下,采用面对面询问的方式对其进行流行病学调查,同时查阅核对HIV感染孕产妇在医疗保健机构就诊的门诊、住院病历等。收集内容包括HIV感染孕产妇的人口社会学特征、感染情况、孕产期保健情况、妊娠分娩情况、接受预防艾滋病母婴传播服务情况,其丈夫/性伴的社会人口学特征、感染情况,围产儿相关情况等。
3.指标定义:①2类区域:1类为艾滋病高流行地区凉山彝族自治州(凉山州),2类为其他20个市(州)。②围产儿死亡:指孕满28周或出生体重≥1 kg的死胎、死产至出生后7 d内的早期新生儿死亡,不含因计划生育要求引产所致的死胎、死产数。
4.统计学分析:通过国家预防艾滋病母婴传播管理信息系统进行上报,将信息系统中导出的数据库用Excel 2007软件进行整理,并进行一致性比较和逻辑性校验,采用SPSS 13.0软件对数据进行统计分析。计量资料采用t检验,分类变量不同组间的比较采用χ2检验或趋势χ2检验,以是否发生围产儿死亡为因变量,以HIV感染孕产妇的一般特征、配偶情况、本次妊娠情况、HIV感染相关因素和抗病毒药物应用情况等为自变量,对单因素分析有意义的采用多因素logistic回归分析等。以P<0.05为差异有统计学意义。
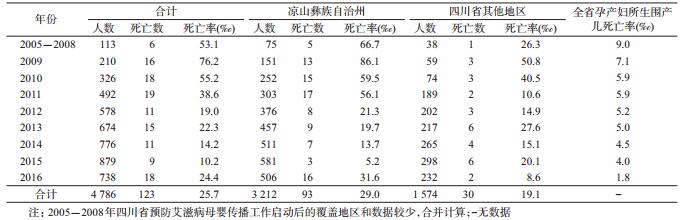
结果1. HIV感染孕产妇所生围产儿死亡率:2005-2016年,四川省各地报告HIV感染孕产妇4 734例,所生围产儿4 786例,其中双胎52例,围产儿死亡123例,HIV感染孕产妇所生围产儿死亡率为25.7‰。随着时间变化,HIV感染孕产妇所生围产儿死亡率呈逐年下降趋势(趋势χ2=32.220,P=0.000),不同地区类别HIV感染孕产妇所生围产儿死亡率不同,凉山州高于四川省其他地区(χ2=4.130,P=0.042)。见表 1。
2. HIV感染孕产妇所生围产儿死亡构成:围产儿死亡中死胎52例,占42.3%,死产30例,占24.4%,7 d内死亡41例,占33.3%。凉山州死胎(45例)、死产(29例)较多,四川省其他地区7 d内死亡22例,差异有统计学意义(χ2=29.626,P=0.000)。
3. HIV感染孕产妇所生围产儿死亡的影响因素:
(1)单因素分析:HIV感染孕产妇的年龄、文化程度、孕次、产次、初检孕周、确认感染时期、本次妊娠开始抗病毒治疗孕周、孕产期抗病毒治疗方案、其他相关检测(血常规、尿常规、肝功能、肾功能、血脂、血糖等)、分娩地点、产程时间、配偶民族、配偶文化程度,围产儿发生早产、低出生体重、新生儿肺炎、新生儿窒息的不同,HIV感染孕产妇所生围产儿死亡的差异有统计学意义(P<0.05)。见表 2。
HIV感染孕产妇的民族、职业、婚姻状况、是否有中重度贫血/妊娠高血压疾病/胎膜早破/滞产/产后出血等孕产期异常情况、孕期病毒载量、CD4+T淋巴细胞计数、分娩方式、侧切/人工破膜/胎吸/产钳等产科操作、会阴裂伤、孕期随访次数、配偶年龄、配偶职业、配偶HIV抗体检测情况、围产儿出生缺陷的不同,HIV感染孕产妇所生围产儿死亡的差异无统计学意义(P>0.05)。见表 2。
(2)多因素分析:将单因素分析有意义的变量纳入多因素logistic回归模型分析,孕产妇年龄作为连续变量,结果显示,HIV感染孕产妇所生围产儿死亡的影响因素为孕产妇的孕次、孕产期抗病毒治疗方案、分娩地点、围产儿是否发生早产、是否发生新生儿窒息(P<0.05)。母亲孕次少的围产儿更容易避免死亡;孕产期使用以洛匹那韦/利托那韦(克力芝,LPV/r)为主基于蛋白酶抑制剂(PI)的三联抗病毒治疗方案的HIV感染孕产妇所生围产儿更容易避免死亡;医疗机构分娩比家中或途中分娩的围产儿发生死亡的危险性低,OR值分别是市级及以上助产机构分娩0.222、县级助产机构0.282、乡级助产机构0.134;早产、新生儿窒息导致围产儿死亡的危险性增加。见表 2。
讨论艾滋病是造成全球围产期发病率和死亡率很高的主要公共卫生负担之一[1],围产期感染HIV的婴儿,临床症状出现早,疾病进展快,死亡率高[2]。中国四川省HIV感染孕产妇所生围产儿死亡率为25.7‰,与乌干达农村地区的HIV感染孕产妇所生围产儿死亡率(25.6‰)类似[3],低于尼日利亚(66.0‰)[4]。2016年全国围产儿死亡率为5.1‰,四川省围产儿死亡率为1.8‰,HIV感染孕产妇所生围产儿死亡率分别是全国围产儿死亡率的5.0倍、四川省的14.3倍。可见,尽管四川省HIV感染孕产妇所生围产儿死亡率总体呈下降趋势,但明显高于全国和四川省围产儿死亡率。降低HIV感染孕产妇所生围产儿死亡率是四川省预防艾滋病母婴传播工作重点,特别是凉山州作为艾滋病高流行地区已高达29.0‰。围产儿生理上相当脆弱,容易受到内、外环境某些因素的影响而发生病理变化,可导致不良妊娠结局,与一般孕产妇相比,HIV感染孕产妇妊娠结局因受到HIV的影响,更易发生自然流产、宫内发育迟缓、早产、低出生体重、死胎、围产儿和新生儿死亡等不良妊娠结局[5-6]。一般来说,死胎、死产所占比例反映孕期保健水平,早期新生儿死亡所占比例反映产儿科医疗水平的高低。本研究提示,减少凉山州围产儿死亡率,应重点关注死胎、死产,与该地区人群孕期保健意识薄弱、不能定期或无法做产前检查以及住院分娩率较低有关,凉山州应健全妇幼保健网络,促进HIV感染孕产妇定期做产前检查,加强孕期自我监护,提高孕期保健质量和住院分娩率。四川省其他地区应重点关注早期新生儿死亡,进一步提高产儿科医疗水平,积极预防和治疗妊娠合并症和并发症,减少早期新生儿死亡。
围产儿死亡率受社会、经济、文化、教育、卫生等诸多因素的影响和制约。本研究发现,HIV感染孕产妇所生围产儿死亡率更多地受孕产妇和围产儿自身因素的影响。母亲孕次少的围产儿更容易避免死亡。因宗教、社会和经济等因素影响,很多HIV感染妇女重复怀孕属非意愿妊娠,会导致母婴不良妊娠结局,HIV感染妇女的再度生育,会造成生育-感染-死亡-再生育的恶性循环,给家庭和社会造成沉重的精神和经济负担[7]。WHO建议,应至少在产后24个月后再次妊娠,以减少母体、围产期胎儿和新生儿的不良结局[8]。尽管一些少数民族有生育3胎的政策,但在凉山州,仍存在超生的情况,为躲避处罚,HIV感染孕产妇会游离于妇幼保健服务体系之外,追踪管理存在困难,很难获得及时、规范的医疗服务。HIV感染育龄妇女的生育意愿容易受家庭成员影响[9],为其提供全面的生殖健康咨询服务,制定适宜的生育计划,向无妊娠意愿的妇女提供有效和适当的避孕方法以减少意外妊娠,是预防艾滋病母婴传播工作的重要内容。
抗病毒治疗为胎儿的宫内生长提供良好的环境,改善了孕产妇及胎儿、新生儿的健康状况,在减少围产儿死亡方面有明显优势。本研究发现,三联抗病毒治疗较单/两联抗病毒治疗更有效,特别是HIV感染孕产妇使用基于LPV/r为主的PI-三联抗病毒治疗方案,其所生围产儿更容易避免死亡。接受抗病毒治疗的HIV感染孕产妇发生不良妊娠结局一直存在争议,中国湖南省一项研究发现抗病毒治疗与不良妊娠结局无关[10],而坦桑尼亚一项研究显示抗病毒治疗增加了早产、小于胎龄儿、低出生体重等不良妊娠结局的风险[11],也有研究报道含PI的抗病毒治疗方案增加了早产风险,但未增加新生儿住院率和死亡率[12],该方案仍是孕产妇围产期理想的治疗方案,世界主要发达国家指南和主要发展中国家都推荐孕妇抗病毒治疗选择基于LPV/r的三联抗病毒治疗方案,可高效抑制病毒,持续改善免疫情况,安全性和疗效良好,临床应用成熟。但与其他抗病毒药物相比,孕期服用LPV/r,容易增加血脂代谢异常、FPG异常的风险[13],需监测血脂和血糖。
早产儿因各组织器官发育不成熟,对外界的适应能力较差,免疫功能尚不完善,抵抗力弱,易患各种感染性疾病,增加死亡风险,与乌干达的研究结果类似[3],死亡率过高与早产密切相关。应采取有效措施积极预防早产,尽可能延长孕周,改善早产儿预后,降低围产儿死亡率。新生儿窒息是分娩时常见的新生儿危象,大多是宫内缺氧的延续或母体并发症的后果,与孕期保健、分娩时的产科因素及新生儿处理质量有密切关系,需解决宫内缺氧的预防和早期诊断,加强产儿科合作,提高新生儿复苏技术水平和窒息抢救成功率。
本研究发现,通过住院分娩提供安全的助产技术服务,有助于减少HIV感染孕产妇所生围产儿死亡。助产机构围产儿发生死亡大多数是在基层医疗保健机构缺乏重症监护病房的支持,或进行新生儿转运而错过最佳抢救时机引起严重并发症所导致的死亡,HIV感染孕产妇所生围产儿发生死亡风险的大小,因不同级别助产机构而不同(县级>市级及以上>乡级)。根据四川省产科分级诊疗指南要求,HIV感染孕产妇应在设有隔离病区的二级以上医疗保健机构或感染性疾病专科治疗[14],到二级以上医疗保健机构分娩的HIV感染孕产妇比例将逐渐增加,县级助产机构产儿科压力增大,围产儿死亡比例也会增加。因此,需加强区域性围产儿转运系统建设和提高县级助产机构产儿科质量,通过有计划、有组织的实现基层医疗保健机构和大型医院有机联系,畅通转运渠道,有效降低围产儿死亡率。
综上所述,四川省HIV感染孕产妇所生围产儿死亡率远高于全国、四川省孕产妇所生围产儿死亡率,应减少HIV感染孕产妇的孕次、采用基于LPV/r的三联抗病毒治疗方案,提倡住院分娩,减少围产儿发生早产和新生儿窒息。
利益冲突 所有作者均声明不存在利益冲突
| [1] |
Obure CD, Gaitan-Duarte H, Losada Saenz R, et al. A comparative analysis of costs of single and dual rapid HIV and syphilis diagnostics:results from a randomised controlled trial in Colombia[J]. Sex Transm Infect, 2017, 93(7): 482-486. DOI:10.1136/sextrans-2016-052961 |
| [2] |
李玉娥. 儿童艾滋病的临床研究[J]. 中国保健营养(中旬刊), 2013(5): 195-196. Li YE. Clinical research on children with HIV[J]. China Health Care Nutr, 2013(5): 195-196. |
| [3] |
Ades V, Mwesigwa J, Natureeba P, et al. Neonatal mortality in HIV-exposed infants born to women receiving combination antiretroviral therapy in Rural Uganda[J]. J Trop Pediatr, 2013, 59(6): 441-446. DOI:10.1093/tropej/fmt044 |
| [4] |
Okusanya BO, Ashimi AO, Aigere EO, et al. Scaling up prevention of mother to child transmission of HIV infection to primary health facilities in Nigeria:findings from two primary health centres in Northwest Nigeria[J]. Afr J Reprod Health, 2013, 17(4): 130-137. |
| [5] |
Wedi COO, Kirtley S, Hopewell S, et al. Perinatal outcomes associated with maternal HIV infection:a systematic review and Meta-analysis[J]. Lancet HIV, 2016, 3(1): e33-48. DOI:10.1016/S2352-3018(15)00207-6 |
| [6] |
王临虹. 妇女艾滋病及母婴传播预防服务指南[M]. 北京: 人民卫生出版社, 2011: 51-52. Wang LH. Recommendations for prevention of women with HIV infection and mother-to-child transmission among women[M]. Beijing: People's Medical Publishing House, 2011: 51-52. |
| [7] |
杨爱辉.凉山彝族聚居区育龄妇女HIV感染及影响艾滋病母婴传播干预因素研究[D].上海: 复旦大学, 2013. Yang AH. Study of HIV/AIDS in women of childbearing age and the affecting factors of prevention of mother-to-child transmission in Liangshan Yi area[D]. Shanghai: Fudan University, 2013. |
| [8] |
WHO. Report of a WHO technical consultation on birth spacing[R]. Geneva: WHO Press, 2005.
|
| [9] |
Chi BK, Rasch V, Thị Thúy Hạnh N, et al. Pregnancy decision-making among HIV positive women in Northern Vietnam:reconsidering reproductive choice[J]. Anthropol Med, 2011, 18(3): 315-326. DOI:10.1080/13648470.2011.615909 |
| [10] |
李辉霞, 郑剑飞, 黄广文, 等. 湖南省2011-2017年孕产妇HIV感染者早产、低出生体重和小于胎龄儿发生率及其影响因素分析[J]. 中华流行病学杂志, 2018, 39(10): 1368-1374. Li HX, Zheng JF, Huang GW, et al. Prevalence and associated risk factors on preterm birth, low birth weight, and small for gestational age among HIV-infected pregnant women in Hunan province, 2011-2017[J]. Chin J Epidemiol, 2018, 39(10): 1368-1374. DOI:10.3760/cma.j.issn.0254-6450.2018.10.015 |
| [11] |
Li N, Sando MM, Spiegelman D, et al. Antiretroviral therapy in relation to birth outcomes among HIV-infected women:a cohort study[J]. J Infect Dis, 2016, 213(7): 1057-1064. DOI:10.1093/infdis/jiv389 |
| [12] |
Powis KM, Kitch D, Ogwu A, et al. Increased risk of preterm delivery among HIV-infected women randomized to protease versus nucleoside reverse transcriptase inhibitor-based HAART during pregnancy[J]. J Infect Dis, 2011, 204(4): 506-514. DOI:10.1093/infdis/jir307 |
| [13] |
Delicio AM, Lajos GJ, Amaral E, et al. Adverse effects of antiretroviral therapy in pregnant women infected with HIV in Brazil from 2000 to 2015:a cohort study[J]. BMC Infect Dis, 2018, 18(1): 485. DOI:10.1186/s12879-018-3397-x |
| [14] |
四川省卫生健康委员会.四川省产科分级诊疗指南(2016年版)[S]. 2016: 4. Health Commission of Sichuan Province. Hierarchical diagnosis and treatment guidelines of obstetric in Sichuan province (2016)[S]. 2016: 4. |
 2020, Vol. 41
2020, Vol. 41