2. 解放军359医院骨三科, 镇江 212001
2. Department of Orthopaedics(Ⅲ), No. 359 Hospital of PLA, Zhenjiang 212001, Jiangsu, China
儿童腰椎峡部裂和滑脱通常无症状,有症状时以腰痛最为常见。据报道,6岁儿童腰椎峡部裂或滑脱的发病率约为5%,参与剧烈运动的运动员发病率可高达47%[1]。儿童腰椎滑脱和峡部裂多发生在L5(约90%),这可能与腰骶椎交界处高负荷应力有关[2]。对于该类患者,如果正规保守治疗无效,则建议手术治疗。然而,L5滑脱及峡部裂在不同情况下(如不同滑脱分级、发育不良情况、年龄等)通常需采用不同的手术方式,这增加了手术治疗的复杂性[3]。基于手术治疗策略的分类方法可以更好地指导外科医师进行治疗。
Wiltse-Newman-Macnab[4]分类法和Marchetti-Bartolozzi[5]分类法是目前腰椎峡部裂和滑脱最常用的分类方法。Wiltse-Newman-Macnab分类法将腰椎峡部裂和腰椎滑脱分为5种类型:Ⅰ型(发育不良性)为椎体及其附属结构先天性发育异常;Ⅱ型(峡部性)指基本病变在关节突峡部,包括峡部裂型(ⅡA型)、峡部延长型(ⅡB型)和峡部急性骨折型(ⅡC型)3种亚型;Ⅲ型(退行性)指退行性因素引起的腰椎滑脱;Ⅳ型(外伤性)表现为外伤导致腰椎后柱结构的急性骨折;Ⅴ型(病理性)由影响骨骼质量的疾病引起。Marchetti-Bartolozzi分类法将腰椎峡部裂和滑脱分为2种主要类型:发育型和获得型,发育型又分为高发育不良型和低发育不良型,获得型包括外伤性、医源性、病理性和退行性4种亚型。Herman和Pizzutillo[6]也提出了儿童腰椎滑脱的分类方法,该分类方法与Wiltse-Newman-Macnab分类法和Marchetti-Bartolozzi分类法非常相似,但更详细地介绍了一些亚型,将先天性发育异常所致峡部裂从Ⅰ型(发育不良性)中分离出来归类为Ⅱ型(峡部性),并将Ⅳ型(外伤性)分为急性和慢性2种亚型,而慢性外伤亚型又根据峡部损伤程度进一步细分为应力反应型、应力骨折型和峡部缺损型。然而,上述分类主要基于病因学,且这些分类方法容易混淆,尤其是对发病率最高的L5/S1峡部裂或滑脱,无法提供明确的判断标准以指导外科医师进行治疗[3]。
Mac-Thiong和Labelle[3]提出了一种针对儿童腰骶椎滑脱的分类方法,其分类依据包括滑脱程度、发育不良程度和脊柱骨盆矢状面参数,共分为8种亚型,并根据每种亚型提出了不同的手术方式,但该分类方法实际应用太复杂,并且描述的外科手术处理方法太笼统,即使腰骶椎滑脱被分为不同亚型也可以采用相同的术式进行治疗。之后Labelle等[7]对该分类方法进行了改进,但其中一些问题仍未得到解决。
本研究参照Mac-Thiong和Labelle[3]分类方法中的相关指标,根据不同的手术方式提出一种新颖、全面且易于掌握的儿童L5峡部裂和滑脱分类方法,并通过回顾性分析接受手术治疗的儿童L5峡部裂或滑脱患者的资料评估该分类方法的有效性,希望该分类方法可以有效地帮助外科医师选择合适的手术方式。
1 资料和方法 1.1 研究对象回顾性选择2012年1月至2017年9月在海军军医大学(第二军医大学)长征医院接受手术治疗的儿童L5峡部裂或滑脱患者。纳入标准:(1)年龄≤ 18岁;(2)Risser征 < 5级;(3)至少接受6个月的正规保守治疗,包括支具治疗和制动;(4)有完整的术前和术后腰椎X线片、CT和MRI资料;(5)术后至少随访2年。排除标准:(1)合并糖尿病、感染、肿瘤等其他影响伤口愈合疾病;(2)截瘫患者;(3)非L5峡部裂或滑脱;(4)需要接受手术治疗的脊柱侧凸患者或既往有手术史的患者。本研究通过海军军医大学(第二军医大学)长征医院医学伦理委员会审批,所有纳入患者均知情同意。
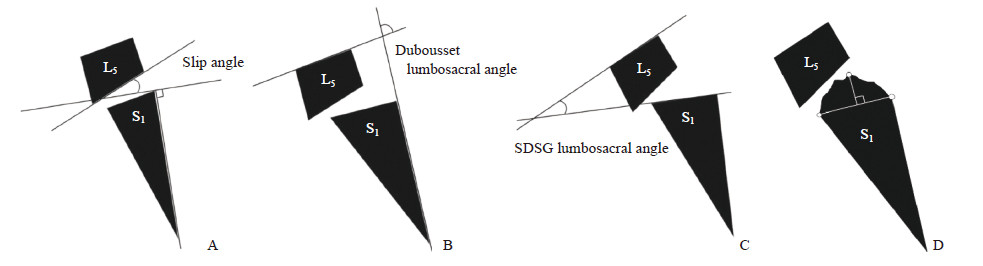
1.2 评估指标记录患者的年龄、性别、BMI、术中失血量、术前和术后腰椎日本骨科学会(Japanese Orthopaedic Association,JOA)评分与Oswestry功能障碍指数(Oswestry disability index,ODI)。影像学评价指标包括腰椎滑脱严重程度(Meyerding分级标准)、L5/S1椎间盘退变情况(Pfirrmann分级标准)、骨愈合时间、发育不良特征的风险程度(Mac-Thiong和Labelle[3]提出的分类方法)。骨愈合良好标准:(1)峡部形成小梁样骨桥;(2)术前低密度区与植骨接触面模糊;(3)“犬颈征”消失。另外,依据滑脱角、Dubousset腰骶角和脊柱畸形国际研究组(Spinal Deformity Study Group,SDSG)腰骶角评估腰骶椎后凸(图 1A~1C),并测量S1终板的穹窿高度(图 1D)。
|
图 1 腰骶椎后凸和骶骨穹窿高度测量示意图 Fig 1 Diagram of measurement of lumbosacral kyphosis and sacral dome height A: The slip angle is defined as the angle subtended by the inferior endplate of L5 and a line drawn perpendicular to the posterior aspect of the S1 vertebral body; B: The Dubousset lumbosacral angle is defined as the angle subtended by the superior endplate of L5 and a line drawn along the posterior aspect of the S1 vertebral body; C: The lumbosacral angle described by Spinal Deformity Study Group (SDSG) is defined as the angle subtended by the S1 endplate line and the superior endplate of L5; D: The height of sacral dome is the vertical distance between the highest point of the dome and the line which is the connection of the two endpoints of the dome (described by SDSG) |
1.3 儿童L5峡部裂和滑脱分类方法
本研究提出的儿童L5峡部裂和滑脱分类方法参照指标包括腰椎滑脱严重程度、L5/S1椎间盘退变情况、发育不良特征的风险程度,将L5峡部裂和滑脱分为4型(表 1)。
|
|
表 1 儿童腰骶椎(L5/S1)峡部裂和滑脱的新分类方法 Tab 1 A novel classification of lumbosacral (L5/S1) spondylolysis and spondylolisthesis in children |
对患者进行分类时,首先以腰椎滑脱的严重程度分为无滑脱(仅为峡部裂)、低度滑脱(1级或2级)、高度滑脱(3级或4级);然后判断是否存在L5/S1椎间盘退变,如果存在L5/S1椎间盘退变,患者至少应该被归类为Ⅱ型;最后判断患者的腰骶椎发育不良特征为无发育不良风险、低发育不良风险还是高发育不良风险。发育不良风险判断标准:(1)L5后缘高度与前缘高度比值< 0.8;(2)L5/S1小关节发育不良;(3)椎板发育不良(包括L5或S1脊柱裂);(4)腰骶关节30°前后位X线片上双侧L5横突面积 < 2 cm2。若不满足以上任意1项为无发育不良风险,若满足以上任意1项或2项为低发育不良风险,若满足以上至少3项为高发育不良风险。另外,如果诊断为腰骶椎后凸(满足滑脱角>10°、Dubousset腰骶角 < 100°或SDSG腰骶角≥ 15°这3项标准中任意1项即可诊断)或存在S1终板穹窿高度大于其终板长度10%的现象,也判定为高发育不良风险。
Ⅰ型:采用椎弓根螺钉-U形棒系统行单纯峡部缺损修补,不进行节段融合。该型患者为L5单纯峡部裂,无腰椎滑脱、无椎间盘退变、无发育不良风险。该型患者行单纯峡部缺损修补治疗即有效,可保留L5/S1节段的活动性。
Ⅱ型:单节段L5/S1融合型。该型患者均无高度滑脱(3级或4级)和高发育不良风险,且符合以下任意1种情况:(1)同时存在峡部裂和L5/S1椎间盘退变,无论是否存在低度滑脱和低度发育不良;(2)同时存在峡部裂和低发育不良风险,无论是否存在低度滑脱和L5/S1椎间盘退变;(3)存在低度滑脱,无论是否存在峡部裂、L5/S1椎间盘退变和低度发育不良风险。该型患者手术治疗需行后路L5/S1植骨融合内固定术,术中应保证充分植骨,植骨范围包括L5/S1节段后路270°植骨及椎间植骨。
Ⅲ型:双节段L4~S1融合型。该型患者存在高度滑脱,无高发育不良风险。该型患者采用椎弓根钉棒系统行L4~S1复位减压植骨融合内固定术,术中应保证充分植骨。
Ⅳ型:L5~S2融合型。该型为伴有高发育不良风险的L5峡部裂或滑脱患者。该型患者采用椎弓根螺钉系统行L5~S2复位减压植骨融合内固定术,术中对终板穹窿行适度截骨以恢复S1上缘正常形态,术中应保证充分植骨。
1.4 统计学处理应用SPSS 19.0软件进行统计学分析。呈正态分布的计量资料以x±s表示,术前、术后比较采用配对t检验;计数资料以例数表示。双侧检验,检验水准(α)为0.05。
2 结果 2.1 一般资料共纳入47例患有L5峡部裂或滑脱的儿童患者,男21例、女26例,年龄为8~18岁,平均(14.6±2.4)岁,BMI为(20.2±2.6)kg/m2。Ⅰ型患者13例,Ⅱ型患者14例,Ⅲ型患者11例,Ⅳ型患者9例。
2.2 Ⅰ型患者资料分析共13例儿童L5峡部裂患者被归为Ⅰ型,男8例、女5例,年龄为11~17岁,平均(14.6±2.1)岁;BMI为(19.5±2.4)kg/m2。13例患者均接受了椎弓根螺钉-U形棒系统的单纯峡部缺损修补术,术中失血量为(121.2±31.6)mL,术后骨愈合时间为(6.5±1.4)个月。术后2年腰椎活动度(L5/S1节段屈伸活动度)为10.0°±0.5°,与术前(10.3°±0.6°)相比差异无统计学意义(t=1.385,P=0.18);术后2年腰椎JOA评分、ODI均较术前改善[(19.2±2.1)分vs(14.7±2.5)分,t=-4.969,P < 0.01;(16.1±1.8)% vs(56.2± 1.7)%,t=58.396,P < 0.01]。13例患者均未发生假关节、神经损伤等并发症(图 2)。

|
图 2 1例接受单纯峡部缺损修补术治疗的L5峡部裂(Ⅰ型)患者影像学资料 Fig 2 Imaging data of a type Ⅰ patient with L5 spondylolysis receiving simple repair of isthmic defect This was a 12 years old male patient with bilateral spondylolysis at L5 vertebra. A, B: Preoperative anteroposterior (A) and lateral (B) X-ray showing no spondylolisthesis; C-E: Preoperative sagittal (C), three-dimensional reconstruction (D) and transverse (E) computed tomography showing bilateral spondylolysis of L5; F, G: Preoperative transverse (F) and sagittal (G) magnetic resonance imaging showing normal disc at L5/S1; H, I: Anteroposterior (H) and lateral (I) X-ray two years after pedicle screw-U rod surgery at L5 vertebra |
2.3 Ⅱ型患者资料分析
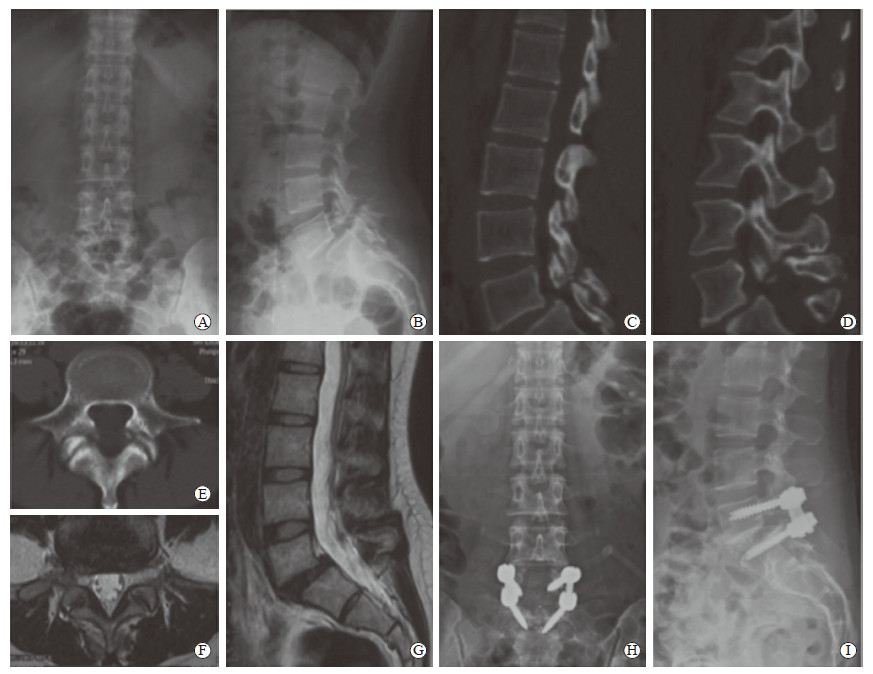
单节段L5/S1融合型(Ⅱ型)患者14例,男6例、女8例,年龄为10~18岁,平均(15.7±2.4)岁,BMI为(21.2±2.9)kg/m2。14例患者均有峡部裂,5例无腰椎滑脱(0级)、7例1级腰椎滑脱、2例2级腰椎滑脱。14例患者均接受后路L5/S1植骨融合内固定术,术中充分植骨,术中失血量为(146.3±18.8)mL,术后骨愈合时间为(6.6±1.7)个月。术后2年腰椎JOA评分、ODI均较术前改善[(20.2±1.9)分vs(14.3±2.4)分,t=-7.212,P < 0.01;(14.7±1.7)% vs(54.8±1.8)%,t=60.601,P < 0.01]。至末次随访14例患者均无并发症发生(图 3)。
|
图 3 1例接受后路L5/S1植骨融合内固定术治疗的单节段L5/S1融合型(Ⅱ型)患者影像学资料 Fig 3 Imaging data of a type Ⅱ patient receiving posterior L5/S1 fusion and internal fixation surgery This was a 16 years old male patient with bilateral spondylolysis and grade 1 spondylolisthesis at L5 vertebra. A, B: Preoperative anteroposterior (A) and lateral (B) X-ray showing grade 1 spondylolisthesis at L5 vertebra; C-E: Preoperative sagittal vertebral body (C), sagittal spinous process (D) and transverse (E) computed tomography showing bilateral spondylolysis of L5; F, G: Preoperative transverse (F) and sagittal (G) magnetic resonance imaging showing intervertebral disc degeneration at L5/S1; H, I: Anteroposterior (H) and lateral (I) X-ray two years after L5-S1 fusion surgery |
2.4 Ⅲ型患者资料分析
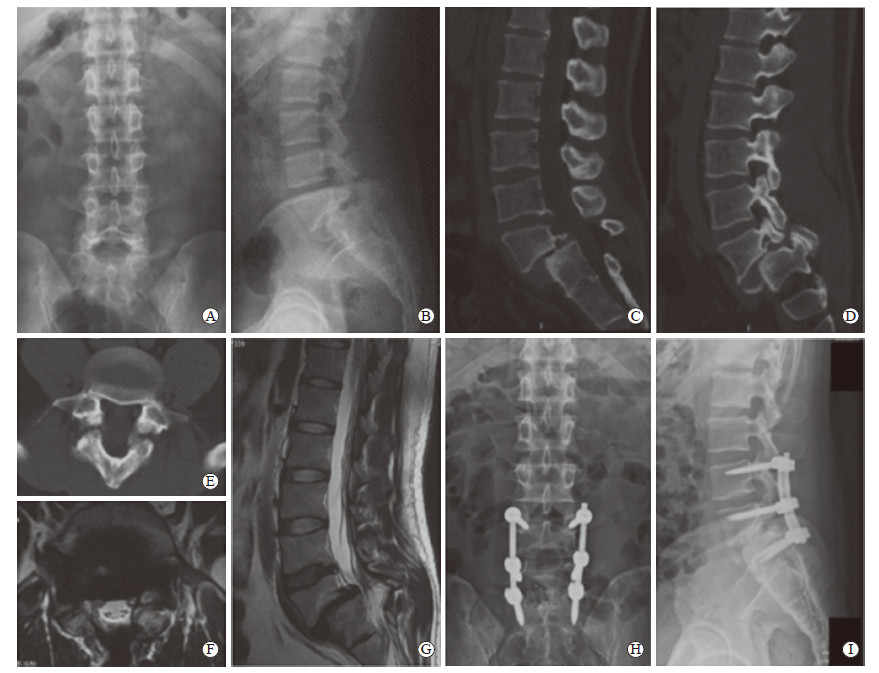
双节段L4~S1融合型(Ⅲ型)患者11例,男4例、女7例,年龄为9~16岁,平均(13.2±2.3)岁,BMI为(19.6±2.5)kg/m2。8例为3级腰椎滑脱,3例为4级腰椎滑脱。3例有小关节或椎板发育不良,2例L5椎体楔形变。3例有椎间盘退变。11例患者均采用椎弓根钉棒系统行L4~S1复位减压植骨融合内固定术,术中充分植骨,术中失血量为(178.5±22.4)mL,术后骨愈合时间为(6.1±1.7)个月。术后2年腰椎JOA评分、ODI均较术前改善[(21.1±2.2)分vs(13.3±2.4)分,t=-7.956,P < 0.01;(13.7±2.2)% vs(55.7±2.4)%,t=42.785,P < 0.01]。至末次随访11例患者均无并发症发生(图 4)。
|
图 4 1例接受L4~S1复位减压植骨融合内固定术治疗的双节段L4~S1融合型(Ⅲ型)患者的影像学资料 Fig 4 Imaging data of a type Ⅲ patient receiving L4-S1 reduction, decompression, fusion and internal fixation surgery This was a 12 years old female patient with bilateral spondylolysis and grade 3 spondylolisthesis at L5 vertebra. A, B: Preoperative anteroposterior (A) and lateral (B) X-ray showing grade 3 spondylolisthesis at L5 vertebra; C-E: Preoperative sagittal vertebral body (C), sagittal spinous process (D) and transverse (E) computed tomography showing bilateral spondylolysis of L5; F, G: Preoperative transverse (F) and sagittal (G) magnetic resonance imaging showing intervertebral disc degeneration at L5/S1; H, I: Anteroposterior (H) and lateral (I) X-ray two years after L4-S1 fusion surgery |
2.5 Ⅳ型患者资料分析
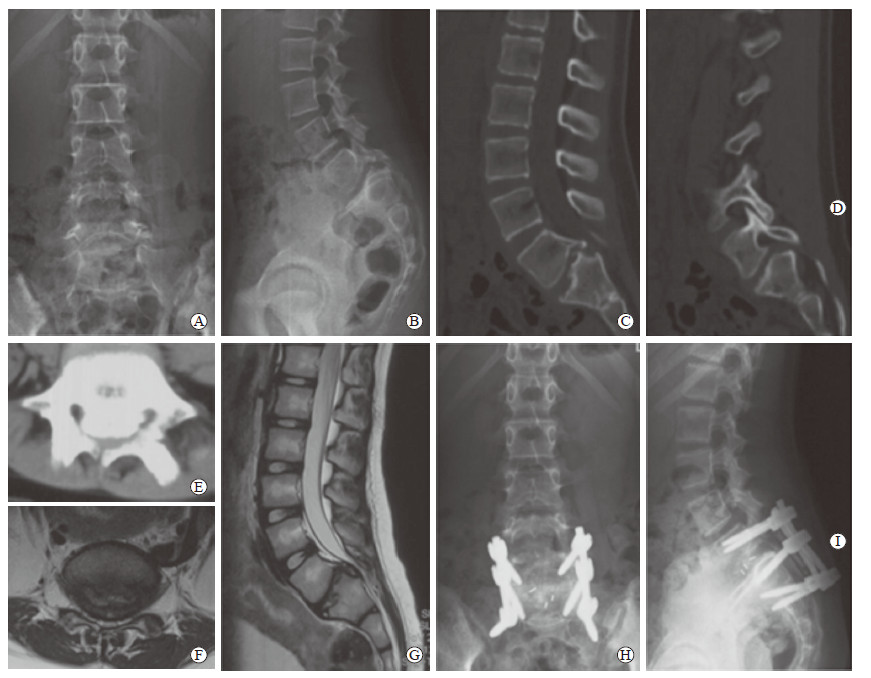
L5~S2融合型(Ⅳ型)患者9例,男3例、女6例。年龄为8~18岁,平均(14.6±3.2)岁,BMI为(20.3±2.4)kg/m2。9例患者均有峡部裂;2例为1级腰椎滑脱,2例为2级腰椎滑脱,4例为3级腰椎滑脱,1例为4级腰椎滑脱。4例S1终板穹窿高度大于S1终板长度的10%,5例符合腰骶椎后凸畸形标准,2例合并小关节或椎板发育不良,6例为L5椎体楔形变,6例有椎间盘退变。9例患者均采用椎弓根螺钉系统行L5~S2复位减压植骨融合内固定术,术中对终板穹窿行适度截骨以恢复S1上缘正常形态,术中充分植骨。术中失血量为(256.6±26.9)mL,术后骨愈合时间为(6.2±1.1)个月。术后2年腰椎JOA评分和ODI均较术前改善[(20.7±1.9)分vs(11.8±2.4)分,t=-8.723,P < 0.01;(12.9±1.7)% vs(52.5±2.3)%,t=41.537,P < 0.01]。至末次随访9例患者均无并发症发生(图 5)。
|
图 5 1例接受L5~S2复位减压植骨融合内固定术治疗的L5~S2融合型(Ⅳ型)患者的影像学资料 Fig 5 Imaging data of a type Ⅳ patient receiving L5-S2 reduction, decompression, fusion and internal fixation surgery This was a 9 years old female patient with grade 1 spondylolisthesis at L5 vertebra. Dome of the sacrum was also observed. A, B: Preoperative anteroposterior (A) and lateral (B) X-ray showing grade 1 spondylolisthesis at L5 vertebra; C-E: Preoperative sagittal vertebral body (C), sagittal spinous process (D) and transverse (E) computed tomography showing no spondylolysis, but having dome of the sacrum; F, G: Preoperative transverse (F) and sagittal (G) magnetic resonance imaging showing intervertebral disc degeneration at L5/S1; H, I: Anteroposterior (H) and lateral (I) X-ray two years after L5-S2 fusion surgery |
3 讨论
本研究提出的儿童L5峡部裂和滑脱分类方法按照手术复杂程度由低到高分为Ⅰ、Ⅱ、Ⅲ、Ⅳ型,可以更全面、直观、有效地指导外科医师选择合适的手术方式。筛选用于判断峡部裂及腰椎滑脱类型的评价指标至关重要,本研究提出分类方法的参考指标包括腰椎滑脱严重程度、L5/S1椎间盘退变情况、发育不良特征的风险程度。文献报道腰椎滑脱的严重程度、腰骶椎后凸、发育不良特征与腰椎峡部裂及滑脱的严重程度密切相关,尤其是骨骼发育尚未成熟的儿童及青少年[8]。
腰骶椎后凸是一种矢状位方向的脊柱畸形,多见于患有发育不良性腰椎峡部裂和滑脱的儿童和青少年[9]。腰骶椎后凸的概念最早由Boxall等[10]提出,当滑脱角>55°(正常参考值为-10°~0°)时滑脱进展风险较高,应考虑手术治疗。Dubousset[8]引入了Dubousset腰骶角的概念,腰骶角 < 100°也与滑脱进展有关。SDSG腰骶角≥ 15°也被认为是滑脱进展的一个危险因素[11]。因此,腰骶椎后凸适合作为腰椎峡部裂及滑脱的1个独立预测因素。
骶骨穹窿现象提示腰骶部发育不良,常见于患有L5/S1峡部裂和滑脱的儿童[12]。Labelle等[7]认为骶骨穹窿高度大于其终板长度的10%与滑移进展密切相关。Sevrain等[2]对儿童腰椎滑脱(L5/S1)进展的预测因素进行了三维有限元分析,结果显示无论是低度滑脱还是高度滑脱,应力主要集中在S1上终板,尤其是S1前部,这更容易导致滑脱进展。同时,骶骨穹隆高度增加可加重L5滑脱[13]。因此,本研究提出的分类方法中,骶骨穹窿高度被认为是腰椎峡部裂及滑脱的1个独立预测因素。
多项研究表明骨盆入射角、骶骨倾斜角、骨盆倾斜角等骨盆参数与滑脱进展有关,Mac-Thiong和Labelle[3]提出的分类方法中,对于存在高度腰椎滑脱、低发育不良风险、小骶骨倾斜角/大骨盆倾斜角的患者和存在高度腰椎滑脱、高发育不良风险、大骶骨倾斜角/小骨盆倾斜角的患者,依据骶骨倾斜角、骨盆倾斜角等骨盆参数不同而归为不同亚型,但治疗方法相同。本研究提出的分类方法未包括骨盆参数,并将采用相同手术方法的患者归为同一类型,通过对病例资料进行回顾性分析,所有患者术后腰椎JOA评分、ODI均较术前改善,表明本研究提出的儿童L5峡部裂和滑脱分类方法更简洁、实用。
3.1 椎弓根螺钉-U形棒系统治疗Ⅰ型患者更具优势Ⅰ型指对于单纯L5峡部裂不伴滑脱、椎间盘退变和发育不良的患者,直接行峡部缺损修复有效。峡部缺损修补可以采用多种内固定器械,但各有其局限性。应用金属丝联合植骨治疗时,术后需要长时间佩戴腰椎支具进行固定[14];使用钉钩系统联合植骨治疗时,内固定放置不当容易造成硬膜囊或神经损伤[15]。椎弓根螺钉-U形棒系统是治疗腰椎峡部裂的一种有效手段,本研究结果显示该技术可以提供稳定、有效的固定,同时保留了腰椎活动度,术后患者腰椎JOA评分和ODI均较术前改善。Chen等[16]在治疗单节段腰椎峡部裂时得到相似的结论,采用椎弓根螺钉-U形棒系统治疗时,手术前后椎间盘活动度差异无统计学意义。Ulibarri等[17]对椎弓根螺钉-U形棒系统治疗单节段腰椎峡部裂的生物力学特性进行研究,结果显示相比脊柱正常的对照组,术后单节段腰椎峡部裂患者在椎体屈伸和扭转时仍能维持良好的稳定性,提示椎弓根螺钉-U形棒系统的应用有利于维持腰椎活动度并能较好地避免应力遮挡效应。因此,对于Ⅰ型患者推荐使用椎弓根螺钉-U形棒系统治疗。
3.2 L5~S2复位融合术治疗伴有高发育不良风险的腰椎峡部裂或滑脱患者更有效对于伴有高发育不良风险的高度滑脱患者,越来越多的研究倾向于将滑脱的椎体完全复位[18]。如果不能恢复腰骶椎的正常序列,患者的失状面平衡和躯体外观畸形很难改善,而且很容易发生假关节和滑脱进展等并发症。单节段L5/S1融合不足以抵抗L5高度滑脱复位后的剪切力,容易导致术后复位丢失[19]。L4~S1融合可以对L5高度滑脱进行有效复位,然而,对于部分伴有高发育不良风险的滑脱患者,S1螺钉有限的抗拔出力及S1置钉所导致的L4或L5螺钉上棒困难给手术医师带来了挑战。髂骨螺钉和骶髂螺钉具有足够的抗拔出力,但也具有置钉困难、伤口并发症多及内固定疼痛等缺点,降低了患者术后生活质量。因此,我们建议使用S2螺钉进行L5~S2融合手术。在本研究中,所有Ⅳ型患者L5~S2融合术后均取得满意的疗效,末次随访时也未出现复位丢失的情况。此外,术中需进行神经探查,若探查发现完全复位后神经根较紧张需对复位进行适当妥协,以防止术后出现神经相关并发症。因该类患者的后路解剖结构异常,建议术中使用神经电生理监测及术中导航置钉以降低手术风险。
本研究仍存在以下不足。(1)为单中心研究,样本量小,随访时间较短;(2)L5~S2融合治疗伴有高发育不良风险的腰椎滑脱由本团队首次提出,既往相关文献报道较少,并且本研究提出的儿童L5峡部裂和滑脱分类方法基于本团队收治的手术病例,故研究所得结论仍需多中心、大样本研究进一步验证。
本研究针对儿童L5峡部裂和滑脱提出了一种基于手术治疗策略的分类方法,通过回顾性分析证实该分类方法全面、有效且可以更好地指导治疗。椎弓根螺钉-U形棒系统在单纯L5峡部裂的治疗中更有优势,L5~S2融合更适用于伴有高发育不良风险的L5峡部裂或滑脱患者。
| [1] |
CAVALIER R, HERMAN M J, CHEUNG E V, PIZZUTILLO P D. Spondylolysis and spondylolisthesis in children and adolescents:Ⅰ. diagnosis, natural history, and nonsurgical management[J]. J Am Acad Orthop Surg, 2006, 14: 417-424. DOI:10.5435/00124635-200607000-00004 |
| [2] |
SEVRAIN A, AUBIN C E, GHARBI H, WANG X, LABELLE H. Biomechanical evaluation of predictive parameters of progression in adolescent isthmic spondylolisthesis: a computer modeling and simulation study[J/OL]. Scoliosis, 2012, 7: 2. doi: 10.1186/1748-7161-7-2.
|
| [3] |
MAC-THIONG J M, LABELLE H. A proposal for a surgical classification of pediatric lumbosacral spondylolisthesis based on current literature[J]. Eur Spine J, 2006, 15: 1425-1435. DOI:10.1007/s00586-006-0101-4 |
| [4] |
WILTSE L L, NEWMAN P H, MACNAB I. Classification of spondylolisis and spondylolisthesis[J]. Clin Orthop Relat Res, 1976(117): 23-29. |
| [5] |
MARCHETTI P G, BARTOLOZZI P. Classification of spondylolisthesis as a guideline for treatment[M]//BRIDWELL K H, DE WALD R L. The textbook of spinal surgery. 2nd ed. Philadelphia: Lippincott-Raven, 1997: 1211-1254.
|
| [6] |
HERMAN M J, PIZZUTILLO P D. Spondylolysis and spondylolisthesis in the child and adolescent:a new classification[J]. Clin Orthop Relat Res, 2005(434): 46-54. |
| [7] |
LABELLE H, MAC-THIONG J M, ROUSSOULY P. Spino-pelvic sagittal balance of spondylolisthesis:a review and classification[J]. Eur Spine J, 2011, 20(Suppl 5): 641-646. |
| [8] |
DUBOUSSET J. Treatment of spondylolysis and spondylolisthesis in children and adolescents[J]. Clin Orthop Relat Res, 1997(337): 77-85. |
| [9] |
GLAVAS P, MAC-THIONG J M, PARENT S, DE GUISE J A, LABELLE H. Assessment of lumbosacral kyphosis in spondylolisthesis:a computer-assisted reliability study of six measurement techniques[J]. Eur Spine J, 2009, 18: 212-217. DOI:10.1007/s00586-008-0818-3 |
| [10] |
BOXALL D, BRADFORD D S, WINTER R B, MOE J H. Management of severe spondylolisthesis in children and adolescents[J]. J Bone Joint Surg Am, 1979, 61: 479-495. DOI:10.2106/00004623-197961040-00001 |
| [11] |
VIALLE R, BENOIST M. High-grade lumbosacral spondylolisthesis in children and adolescents:pathogenesis, morphological analysis, and therapeutic strategy[J]. Joint Bone Spine, 2007, 74: 414-417. DOI:10.1016/j.jbspin.2007.02.003 |
| [12] |
SAIRYO K, GOEL V K, GROBLER L J, IKATA T, KATOH S. The pathomechanism of isthmic lumbar spondylolisthesis. A biomechanical study in immature calf spines[J]. Spine (Phila Pa 1976), 1998, 23: 1442-1446. DOI:10.1097/00007632-199807010-00002 |
| [13] |
STOKES I A, MENTE P L, IATRIDIS J C, FARNUM C E, ARONSSON D D. Enlargement of growth plate chondrocytes modulated by sustained mechanical loading[J]. J Bone Joint Surg Am, 2002, 84: 1842-1848. DOI:10.2106/00004623-200210000-00016 |
| [14] |
OGAWA H, NISHIMOTO H, HOSOE H, SUZUKI N, KANAMORI Y, SHIMIZU K. Clinical outcome after segmental wire fixation and bone grafting for repair of the defects in multiple level lumbar spondylolysis[J]. J Spinal Disord Tech, 2007, 20: 521-525. DOI:10.1097/BSD.0b013e3180335c1f |
| [15] |
KARATAS A F, DEDE O, ATANDA A A, HOLMES L Jr, ROGERS K, GABOS P, et al. Comparison of direct pars repair techniques of spondylolysis in pediatric and adolescent patients:pars compression screw versus pedicle screw-rod-hook[J]. Clin Spine Surg, 2016, 29: 272-280. DOI:10.1097/BSD.0b013e318277cb7d |
| [16] |
CHEN X S, ZHOU S Y, JIA L S, GU X M, FANG L, ZHU W. A universal pedicle screw and V-rod system for lumbar isthmic spondylolysis: a retrospective analysis of 21 cases[J/OL]. PLoS One, 2013, 8: e63713. doi: 10.1371/journal.pone.0063713.
|
| [17] |
ULIBARRI J A, ANDERSON P A, ESCARCEGA T, MANN D, NOONAN K J. Biomechanical and clinical evaluation of a novel technique for surgical repair of spondylolysis in adolescents[J]. Spine (Phila Pa 1976), 2006, 31: 2067-2072. DOI:10.1097/01.brs.0000231777.24270.2b |
| [18] |
MOREAU S, LONJON G, GUIGUI P, LENOIR T, GARREAU DE LOUBRESSE C, CHOPIN D. Reduction and fusion in high-grade L5-S1 spondylolisthesis by a single posterior approach. Results in 50 patients[J]. Orthop Traumatol Surg Res, 2016, 102: 233-237. DOI:10.1016/j.otsr.2015.12.016 |
| [19] |
SHUFFLEBARGER H L, GECK M J. High-grade isthmic dysplastic spondylolisthesis:monosegmental surgical treatment[J]. Spine (Phila Pa 1976), 2005, 30(6 Suppl): S42-S48. |
 2020, Vol. 41
2020, Vol. 41


