前路颈椎弓根钉板系统(anterior cervical pedicle screw plate system,ACPS)始于2004年,2008年予以报道[1]。螺钉沿椎弓根轴(pedicle axis,PA)置入时钉道有效宽度(available trajectory width,ATW)最大,等于椎弓根外宽度(outer pedicle width,OPW)。颈椎弓根(cervical pedicle,CP)的OPW小,选用3.5 mm直径螺钉完全沿颈椎弓根轴(cervical pedicle axis,CPA)置入,CP壁亦有穿破风险。CPA与椎体正中线(midline of vertebral body,MVB)成角约45°,其与椎体前缘交点即ACPS的最佳进钉点(optimal entry point,OEP)多紧邻或在MVB对侧[2];ACPS沿CPA置钉多只能单侧固定[1]。从生物力学角度讲,双侧ACPS固定对称施力更优,近年也逐渐出现了双侧ACPS相关实验[3]及其临床应用[4]。此时调整后的进钉点(adjusted entrance point,AEP)在MVB同侧,钉道外倾角(trajectory transverse angle,TTA)及ATW分别小于颈椎弓根外倾角(pedicle transverse angle,PTA)及OPW,且CP壁穿破率明显增加[5]。此时ACPS置入是否安全?我们试图通过CT及MRI图像测量与分析给出答案。
1 资料和方法 1.1 一般资料收集2016年2月至2017年1月于海军总医院行颈椎CT检查且排除骨性畸形的50例男性的影像资料,年龄28~56(37.5±8.6)岁。其中38例同时行MRI检查,年龄30~56(38.8±7.4)岁。
1.2 图像扫描CT扫描采用美国GE公司256排螺旋CT。患者仰卧位,身体长轴与检查床长轴一致,以层厚5 mm自上而下连续容积扫描下颈椎。扫描条件:管电压100~120 kV,管电流150~200 mA,扫描周期1.2 s。以0.625 mm间隔、内插法重建获得原始横断面数据。原始数据输入Advantage Workstation工作站观察:(1)若原始图像显示下颈椎横断面满意(两侧椎弓根对称显露),以Dicom格式存盘;(2)骨性结构异常或扫描平面与椎体横断面不平行者,排除。
MRI扫描采用GE公司3.0 T磁共振成像仪。扫描时体位与CT扫描相同。矢状位T1WI、T2WI及横轴位T2WI扫描,横轴位加扫椎弓根平面。T2WI条件:重复时间(repetition time,TR)为2 600 ms,回波时间(echo time,TE)为96~100 ms,扫描野300 mm×300 mm。选定的图像以Dicom格式存盘。
1.3 图像处理用ImageViewer软件打开源图像,CT图像选择骨窗,窗位200~400 HU,窗宽2 000 HU(图 1);MRI图像TE及TR扫描时已定,选定测量区域另存为JPG格式[6]。

|
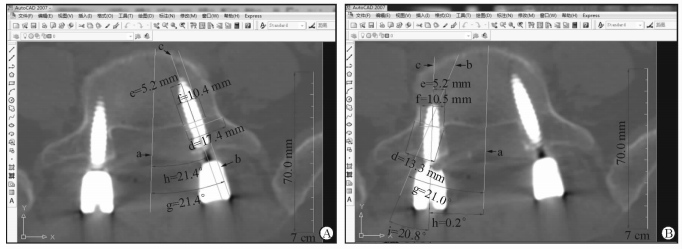
图 1 颈椎弓根参数测量 A: CT图像上自然参数测量. a:椎体正中线(MVB); b:最佳进钉点(OEP); c:椎弓根中轴线(CPA); d:椎弓根外宽度(OPW); e:椎弓根外倾角; f:OEP距MVB距离(DOM). B:CT图像上钉道调整后参数测量. a: MVB; b:调整后的进钉点(AEP); c:实际钉道长度; d:钉道有效宽度; e:钉道外倾角; f: AEP在颈椎弓根同侧距MVB水平距离. C:MRI图像上参数测量. a:脊髓-椎弓根距离; b:椎动脉-椎弓根距离; c:椎动脉直径 |
1.4 数据测量
将JPG图像作为光栅图像在AutoCAD-2007打开,选择“绘图”菜单中“直线”选项,绘制需测量值的相应线段,利用“对齐标注”功能进行数据测量,精度0.1 mm。
长度测量:在CT图像上测量自然参数CPA、OEP至MVB水平距离(distance between optimal entry point and midline of vertebral body,DOM;在CP对侧为正值,同侧为负值)、OPW (图 1A)。钉道调整后测量实际钉道(actual screw trajectory,AST)长度、ATW(图 1B),AEP在CP同侧距MVB水平距离(distance between adjusted entrance point and midline of vertebral body,DAM)为-2.5 mm(根据3.5 mm直径螺钉的螺帽半径为2.25~2.50 mm得出)。在MRI图像上测量椎动脉内界与CP外界间距离(distance between vertebral artery and cervical pedicle,DAP)、脊髓外缘与CP内界间距离(distance between spinal cord and cervical pedicle,DCP)、椎动脉直径(diameter of vertebral artery,DVA),见图 1C。
角度测量:选用CT图像使用“角度标注”测量PTA、TTA,精度0.1°(图 1A、1B)。
1.5 统计学处理采用SPSS 18.0软件进行数据处理,呈正态分布的计量资料以x±s表示。同序列左、右侧的同一测量值行配对t检验,若P>0.05时则合并。CPA与AST、OPW与ATW及PTA与TTA的比较采用配对t检验;不同序列间同一测量值行随机单位组设计资料的方差分析。检验水准(α)为0.05。
2 结果 2.1 同一颈椎序列左、右侧同一参数测量结果所有CT及MRI图像均符合要求。C3~7同一序列的DOM、CPA、OPW、AST长度、ATW、PTA、TTA、DCP左、右侧测量结果进行配对t检验,P值分别为0.073~0.234、0.081~0.216、0.132~0.311、0.075~0.178、0.069~0.158、0.246~0.365、0.083~0.108、0.146~0.249,C3~6同一序列的DAP和DVA左、右侧测量结果行配对t检验,P值分别为0.146~0.198和0.080~0.134,差异均无统计学意义,故将同序列同一参数的左、右侧测量值的数据予以合并进行后续分析。
2.2 CT图像长度测量结果C3、C4、C5、C6分别有20%、18%、17%、8%的OPW<4.5 mm,70%、64%、38%及29%的ATW<4.5 mm;C7的OPW及ATW均>4.5 mm。DOM在C3~5均为正值,在C6有11%为负值,但绝对值均<2.5 mm;在C7均为负值,其中73%绝对值≥2.5 mm。同侧同一测量值行随机单位组设计资料的方差分析,C7的DOM与C3~6相比差异均有统计学意义(P均 < 0.05);C5~6的OPW大于C3~4(P < 0.05),C7的OPW大于C3~6(P < 0.05)。C6的AST长度大于C3~4(P < 0.05),C7的AST长度大于C3~6(P < 0.05);C5~6的ATW大于C3~4(P < 0.05),C7的ATW大于C3~6(P < 0.05)。同序列CPA与AST长度、OPW与ATW分别行配对t检验,在C3~6 CPA大于AST长度(P < 0.05),OPW大于ATW(P < 0.05);在C7 OPW大于ATW(P < 0.05),AST长度略大于CPA但差异无统计学意义(P > 0.05)。见表 1。
|
|
表 1 CT横断面长度测量结果 |
2.3 CT图像角度测量结果
配对t检验示C3~6的PTA大于TTA (P < 0.05),C7的PTA小于TTA (P < 0.05),其中C7有27%的PTA大于TTA。随机单位组设计资料的方差分析示C5~6的PTA大于C3~4(P < 0.05),C7的PTA小于C3~6(P < 0.05);C7的TTA小于C3~6(P < 0.05)。见表 2。
|
|
表 2 CT横断面角度测量结果 |
2.4 MRI图像长度测量结果
C7横突孔不存在椎动脉,无DAP及DVA数据。在C3~6 DAP最小为1.4 mm,在C3~7 DCP最小为4.4 mm。随机单位组设计资料的方差分析示C4及C6的DAP大于C3 (P < 0.05),C6~7的DCP小于C3~5(P < 0.05)。见表 3。
|
|
表 3 MRI横断面长度测量结果 |
3 讨论 3.1 理想钉道与AST
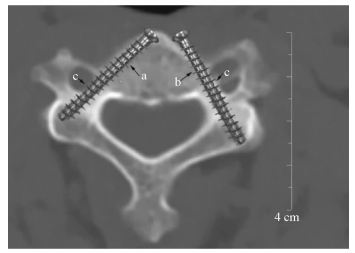
椎弓根钉固定时,如螺钉AST与PA重合,TTA=PTA,ATW=OPW,OPW充分利用,AST最佳。但临床实际应用中AST极少与PA完全重合,有时TTA=PTA,但AST与PA不重合,进针点不在OEP,此时ATW为AST距偏向侧椎弓根壁距离的2倍(图 2A);有时AST与PA成角,TTA≠PTA;或两者同时出现(图 2B);此时,ATW均小于OPW。在胸腰椎OPW大,即使ATW明显小于OPW,仍明显大于椎弓根螺钉直径,置入安全。
|
图 2 腰椎椎弓根钉内固定 A:实际钉道内移,钉道外倾角=颈椎弓根外倾角;B:实际钉道内移,钉道外倾角<颈椎弓根外倾角. a:椎体正中线;b:颈椎弓根轴线;c:实际钉道;d:椎弓根外宽度;e:实际钉道距椎弓根内界距离;f:钉道有效宽度;g:椎弓根外倾角(PTA);h:钉道外倾角(TTA);i:PTA与TTA差值 |
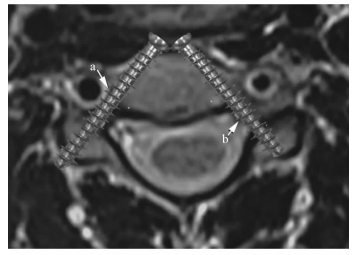
ACPS主要使用3.5 mm直径螺钉,按OPW比螺钉直径大1 mm的标准,颈椎OPW至少为4.5 mm[7]。本组C3~C6分别有20%、18%、17%及8%的CP不满足此要求。即使OPW≥4.5 mm,如AST与CPA有成角和(或)位移致ATW < 4.5 mm,CP仍可能穿破[1, 7](图 3)。
|
图 3 AST与CPA不重合致CP外壁穿破(OPW>4.5 mm,ATW < 4.5 mm) a:AST外移;b:TTA减小;c:CP外壁穿破. AST:实际钉道;CPA:椎弓根轴线长度;CP:颈椎弓根;OPW:椎弓根外宽度;ATW:钉道有效宽度 |
AST与CPA完全重合时CP都有穿破风险;双侧ACPS时AEP移至CP同侧,PTA与TTA形成夹角,使ATW < OPW。
我们在C3~C7选择DAM=-2.5 mm发现,C7的OPW≥5.8 mm,ATW≥5.6 mm,OEP位于CP同侧,且DOM绝对值多>2.5 mm,故可行双侧ACPS,CP穿破概率小。而在C3~C6分别有70%、64%、38%及29%的ATW < 4.5 mm,一旦置入3.5 mm螺钉,CP穿破风险明显增加。这样双侧ACPS钉板系统还有应用前景吗?我们认为这需要从CP穿破是否会发生临床并发症考虑。
3.2 颈椎弓根钉板系统(cervical pedicle screw plate system,CPS)偏差与临床并发症CP内邻脊髓、上下邻神经根、外邻VA,理论上CPS穿破CP上述结构可能损伤。但复习文献发现CP穿破后多无临床症状[1, 4, 8]。遂有了CP非严重穿破和严重穿破的概念,前者CPS偏移 < 2 mm,后者> 2 mm,前者无临床症状[9]。
Neo等[10]报道13枚后路CPS偏外≥2 mm VA连续性完好;Abumi等[11]报道10枚后路CPS偏外(含≥2 mm),均无临床症状。分析原因可能是从颈椎MRI横断面见VA并未占满横突孔,DAP为1.4~4.3 mm:(1)如CPS偏外只占据DAP区,VA不受压;(2)VA呈圆柱状,当CPS进一步偏外但仍在VA轴心内侧,VA会被挤向外侧;DVA为3.0~5.4 mm,DVA/2+DVP≥ 2.9 mm,CPS在向外偏移2.9 mm内VA安全;(3)横突孔外界只是下部有骨性结构,中上部VA可向外躲避;(4)VA本身有承受压力,轻度受压未超出其承受阈值,可无症状[8]。
CP内壁厚,但有时CPS也会穿破。Ugğr等[12]报道21例CPS向内移位(含≥2 mm),均无临床症状。分析可能原因:(1)硬膜囊与椎弓根内壁相贴,但颈脊髓未占满硬膜囊,DCP为4.4~8.9 mm,如果CPS内偏 < 4.4 mm,仅压迫或穿破硬膜囊,未触及脊髓;(2)脊髓本身逃逸机制;(3)CPS穿破硬膜囊后周径和硬膜囊紧贴,可无脑脊液漏出现;(4)颈神经根从脊髓发出平行向外贴CP上缘走行,CP内侧无神经根,不会受压(图 4)。
|
图 4 颈椎弓根非严重穿破 a:椎弓根外壁穿破,椎动脉未受压;b:椎弓根内壁穿破,脊髓未受压 |
因此,在C3~6行双侧ACPS固定时选DAM=-2.5 mm,29%~70%的CP有穿破风险。但在上述偏移范围内可无临床症状。但CP侧壁穿破后,ACPS固定强度会否明显下降,有待进一步研究。
如有其他替代内固定方案,我们不推荐随意扩大在颈椎实施双侧ACPS。一旦决定,术前一定要仔细测量影像数据,明确个体ATW、DAP及DCP的具体数值,了解个体CP穿破的概率及容许偏移范围,由有丰富经验的医师实施操作以尽可能避免并发症的发生[13]。
3.3 现有ACPS评价Zhang等[4]设计的ACPS,钢板供ACPS通过的区域为槽状,容许AEP大范围调整。AEP可在CP对侧与OEP重合;也可在CP同侧,行双侧ACPS;如两侧OPW不一,AEP也可不必对称于MVB,可适当调整使两侧ATW相等(TTA不相等),且均大于4.5 mm。实际也可对AEP做适当调整,不一定对称于MVB,仅一侧ATW满足要求,可在单侧经AEP行ACPS,而对侧置入椎体钉。在矢状面上AEP靠头端,在槽状结构尾端,有孔状结构供再植入椎体钉加固。
综上所述,CP细小,行双侧ACPS固定时由于ATW减小,CP壁穿破风险明显增加。CP外壁与椎动脉间、CP内壁与脊髓间存在空隙,且CP内侧无神经根通过,ACPS穿破CP后如与椎动脉或脊髓不接触,或仅轻度压迫VA可无临床症状;在适宜病例行双侧ACPS固定,发生无症状的CP穿破率会明显增加。
| [1] | ARAMOMI M, MASAKI Y, KOSHIZUKA S, KADOTA R, OKAWA A, KODA M, et al. Anterior pedicle screw fixation for multilevel cervical corpectomy and spinal fusion[J]. Acta Neurochir (Wien), 2008, 150: 575–582. DOI: 10.1007/s00701-008-1574-1 |
| [2] | CHEN C, RUAN D, WU C, WU W, SUN P, ZHANG Y, et al. CT morphometric analysis to determine the anatomical basis for the use of transpedicular screws during reconstruction and fixations of anterior cervical vertebrae[J/OL]. PLoS One, 2013, 8:e81159. doi:10.1371/journal.pone.0081159. |
| [3] | BREDOW J, MEYER C, SCHEYERER M J, SIEDEK F, MVLLER L P, EYSEL P, et al. Accuracy of 3D fluoroscopy-navigated anterior transpedicular screw insertion in the cervical spine:an experimental study[J]. Eur Spine J, 2016, 25: 1683–1689. DOI: 10.1007/s00586-016-4403-x |
| [4] | ZHANG Z, MU Z, ZHENG W. Anterior pedicle screw and plate fixation for cervical facet dislocation:case series and technical note[J]. Spine J, 2016, 16: 123–129. DOI: 10.1016/j.spinee.2015.09.040 |
| [5] | KOLLER H, HITZL W, ACOSTA F, TAUBER M, ZENNER J, RESCH H, et al. In vitro study of accuracy of cervical pedicle screw insertion using an electronic conductivity device (ATPS part Ⅲ)[J]. Eur Spine J, 2009, 18: 1300–1313. DOI: 10.1007/s00586-009-1054-1 |
| [6] |
侯黎升, 白雪东, 葛丰, 何勍, 阮狄克, 陈春, 等. 下颈椎椎弓根前入口及前半四壁皮质厚度的影像学测量及应用分析[J]. 第二军医大学学报, 2017, 38: 1152–1157.
HOU L S, BAI X D, GE F, HE Q, RUAN D K, CHEN C, et al. Imaging measurement of circumferential cortical thickness of anterior entrance and anterior half of lower cervical pedicles and its application analysis[J]. Acad J Sec Mil Med Univ, 2017, 38: 1152–1157. |
| [7] | KOKEKIR E, TOKTAS Z O, SEKER A, AKAKIIN A, KONYA D, KILIC T. Anterior transpedicular screw fixation of cervical spine:is it safe? Morphological feasibility, technical properties, and accuracy of manual insertion[J]. J Neurosurg Spine, 2015, 22: 596–604. DOI: 10.3171/2014.10.SPINE14669 |
| [8] | ZHAO L, XU R, HU T, MA W, XIA H, WANG G. Quantitative evaluation of the location of the vertebral artery in relation to the transverse foramen in the lower cervical spine[J]. Spine (Phila Pa 1976), 2008, 33: 373–378. DOI: 10.1097/BRS.0b013e318163f349 |
| [9] | RICHTER M, CAKIR B, SCHMIDT R. Cervical pedicle screws:conventional versus computer-assisted placement of cannulated screws[J]. Spine (Phila Pa 1976), 2005, 30: 2280–2287. DOI: 10.1097/01.brs.0000182275.31425.cd |
| [10] | NEO M, SAKAMOTO T, FUJIBAYASHI S, NAKAMURA T. The clinical risk of vertebral artery injury from cervical pedicle screws inserted in degenerative vertebrae[J]. Spine (Phila Pa 1976), 2005, 30: 2800–2805. DOI: 10.1097/01.brs.0000192297.07709.5d |
| [11] | ABUMI K, SHONO Y, ITO M, TANEICHI H, KOTANI Y, KANEDA K. Complications of pedicle screw fixation in reconstructive surgery of the cervical spine[J]. Spine (Phila Pa 1976), 2000, 25: 962–969. DOI: 10.1097/00007632-200004150-00011 |
| [12] | UǦUR H C, ATTAR A, UZ A, TEKDEMIR I, EGEMEN N, CAǦLAR S, et al. Surgical anatomic evaluation of the cervical pedicle and adjacent neural structures[J]. Neurosurgery, 2000, 47: 1162–1169. DOI: 10.1097/00006123-200011000-00029 |
| [13] | ZHOU R P, JIANG J, ZHAN Z C, ZHOU Y, LIU Z L, YIN Q S. Morphological character of cervical spine for anterior transpedicular screw fixation[J]. Indian J Orthop, 2013, 47: 553–558. DOI: 10.4103/0019-5413.121575 |
 2017, Vol. 38
2017, Vol. 38


