文章信息
- 代谢综合征与胃癌发病风险的Meta分析
- Metabolic Syndrome and Risk of Gastric Cancer: A Meta-analysis
- 肿瘤防治研究, 2021, 48(3): 268-273
- Cancer Research on Prevention and Treatment, 2021, 48(3): 268-273
- http://www.zlfzyj.com/CN/10.3971/j.issn.1000-8578.2021.20.0957
- 收稿日期: 2020-08-17
- 修回日期: 2020-11-25
2. 030000 太原,山西省儿童医院新生儿科;
3. 730000 兰州,甘肃省人民医院肿瘤外科
2. Department of Neonatalogy, Shanxi Children's Hospital, Taiyuan 030000, China;
3. Department of Surgical Oncology, Gansu Provincial Hospital, Lanzhou 730000, China
胃癌(gastric cancer, GC)的发生、发展是一个多步骤、多因素的复杂过程,目前已成为全球最大的公共卫生问题之一。根据2018年国际癌症研究中心(International Agency for Research on Cancer, IARC)的统计数据显示[1]:2018年全球胃癌新发病例为103万,占所有癌症发病的5.70%,死亡病例为78万,占所有癌症死亡的8.20%。代谢综合征(metabolic syndrome, MetS)是机体内的碳水化合物、脂肪、蛋白质等物质发生代谢紊乱所致病症的总称。近期国内外研究表明,MetS与肿瘤的发生发展密切相关,如甲状腺癌[2]、胰腺癌[3]、乳腺癌[4]、宫颈癌[5]、多发性骨髓瘤[6]、子宫内膜癌[7]、结直肠癌[8]、前列腺癌[9]、胃癌[10]等。目前关于MetS与胃癌之间的研究较少且结论存在争议。Li等[11]队列研究的荟萃分析显示未发现MetS与GC的发病风险相关,但Hu等[12]则发现MetS与GC的发病风险相关。因此,本研究检索国内外公开发表的关于MetS与GC的病例-对照研究进行Meta分析,探讨MetS与GC的发生风险关系,以期为中国胃癌的防治提供科学依据。
1 资料与方法 1.1 文献检索计算机检索CNKI、WanFang Data、中国生物医学文献数据库(CBM)、维普数据库(VIP)、Web of Science、PubMed及The Cochrane Library数据库,检索国内外公开发表的关于MetS与GC的病例-对照研究,检索时限均为建库至2020年6月。检索采用主题词与自由词相结合的方式,并追溯纳入文献的参考文献,以补充获取相关文献。中文检索词包括:代谢综合征、胃癌;英文检索词包括:metabolic syndrome、stomach neoplasms、stomach cancer、gastric cancer、gastric neoplasm。另外手工检索其他相关杂志和会议论文等资料。以PubMed为例,具体策略见表 1。
纳入标准:(1)研究类型为MetS与GC的病例-对照研究,且文种限制为中、英文;(2)研究对象为GC与非GC患者;(3)暴露因素为MetS;(4)结局指标:高血糖指标为空腹血糖(fasting blood glucose, FBG)≥6.1 mmol/L(110 mg/dL)和(或)2 h血糖(blood glucose, BG)≥7.8 mmol/L(140 mg/dL)和(或)已确诊糖尿病;高血压指标为收缩压/舒张压≥140/90 mmHg和(或)已确诊高血压;MetS发生率为主要结局指标。排除标准:(1)MetS与GC的队列研究;(2)原始数据不全或无法获取MetS与GC相关数据的研究;(3)摘要、评论、综述、学位论文、动物实验、Meta分析类及重复发表的研究。
1.3 文献筛选与资料提取由两位研究者根据纳入与排除标准独立收集文献,进行文献筛选,排除不符合纳入标准的文献并交叉核对提取的资料,如遇分歧,则讨论协商解决或相关专家协助判断。提取资料包括:(1)纳入研究的基本信息包括第一作者姓名、文献发表年份、国家及样本量;(2)纳入研究设计类型;(3)纳入研究的结局指标和结果测量数据。对于缺乏资料的文献,研究者会与原作者取得联系并加以补充。
1.4 纳入文献的质量评价由两位评价员独立采用纽卡斯尔-渥太华质量评估量表(Newcastle-Ottawa Scale, NOS)对纳入的文献进行质量评价,并交叉核对结果,如遇分歧通过讨论或相关专家解决,以NOS评分≥6分为高质量研究。
1.5 统计学方法Meta分析采用Stata12.0软件,比值比(odds ratio, OR)为效应分析统计量,各效应量均提供其95%CI。应用Cochrane Q值检验各研究的异质性,以α=0.1为检验水准,若Q值及I2值对应的P > 0.1、I2 < 50%,提示各研究间无显著异质性,采用固定效应模型进行Meta分析,反之采用随机效应模型进行Meta分析[13]。纳入文献的异质性采用亚组或敏感度分析等方法进行处理或只行描述性分析,并用Begg’s检验和Egger’s线性检验评价纳入文献是否存在发表偏倚。
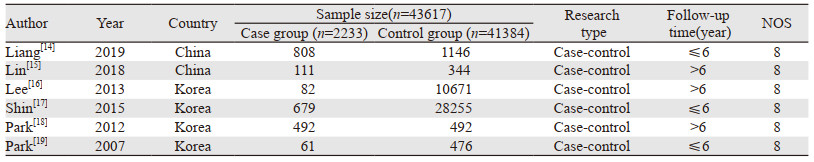
2 结果 2.1 文献筛选流程及结果初检共获得相关文献310篇,其中VIP有6篇、CNKI有23篇、WanFang Data有75篇、CBM有15篇、Web of Science有130篇、PubMed有53篇及The Cochrane Library有8篇,通过其他途径检索未获得相关文献,经逐层筛选后,最终纳入6篇[14-19]文献,其中1篇[14]为中文文献,5篇[15-19]为英文文献。文献筛选流程及结果见图 1。
|
| 图 1 文献筛选流程及结果 Figure 1 Process of literature screening and results |
本研究最终纳入的6篇[14-19]文献发表于2007—2019年,共计43 617例研究对象,其中2篇[14-15]来自中国,4篇[16-19]来自韩国。NOS文献质量评价均为8分,纳入的文献均为高质量研究。纳入文献基本特征及质量评价,见表 2。
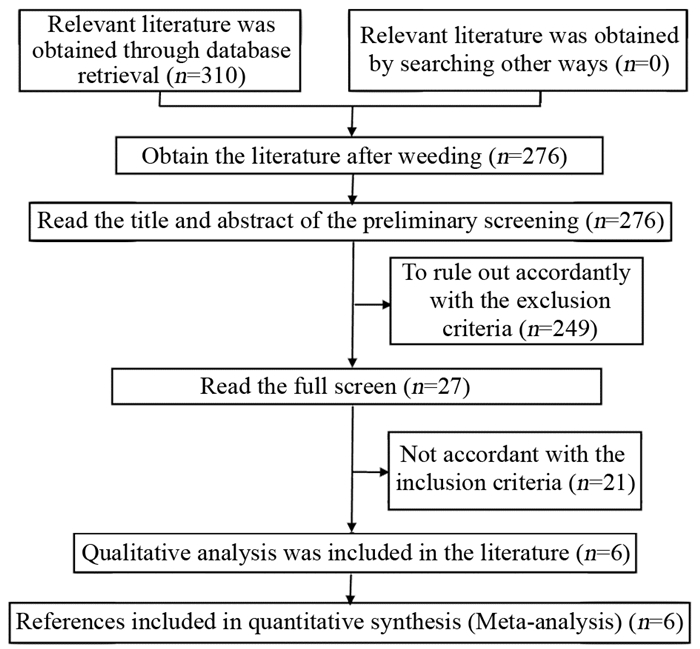
共纳入3篇文献[14-15, 18],Meta分析结果显示,纳入研究间存在异质性(I2=84.4%, P=0.002),故采用随机效应模型进行Meta分析,结果显示:GC患者与非GC患者高血糖发生风险比较,差异无统计学意义(OR=1.24, 95%CI: 0.59~2.61),见图 2。因此,此次荟萃分析未得出高血糖与GC的发病风险相关。
|
| 图 2 高血糖与GC发生风险的森林图 Figure 2 Forest plot of relation between risk of GC and hyper-glycemia |
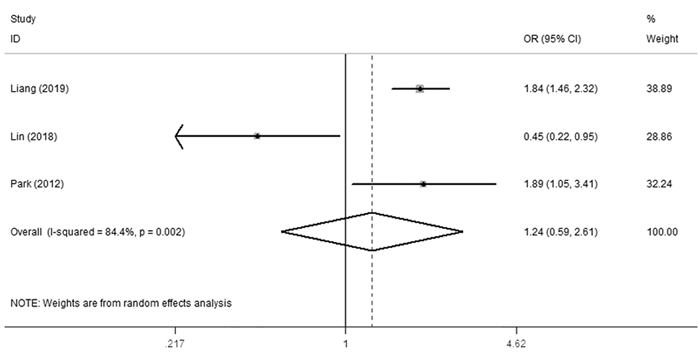
共纳入2篇文献[14, 18],Meta分析结果显示,纳入研究间存在异质性(I2=94.2%, P=0.00),故采用随机效应模型进行Meta分析,结果显示:GC患者与非GC患者高血压发生风险比较,差异无统计学意义(OR=1.40, 95%CI: 0.60~3.25),见图 3。因此,此荟萃分析未得出高血压与GC的发病风险相关。
|
| 图 3 高血压与GC发生风险的森林图 Figure 3 Forest plot of relation between risk of GC and hypertension |
最终共纳入6篇文献[14-19],Meta分析结果显示,纳入研究间存在异质性(I2=92.5%, P=0.00),故采用随机效应模型进行Meta分析,结果显示:GC患者与非GC患者MetS发生风险比较,差异无统计学意义(OR=0.79, 95%CI: 0.44~1.39),见图 4。因此,此荟萃分析未得出MetS与GC的发病风险相关。
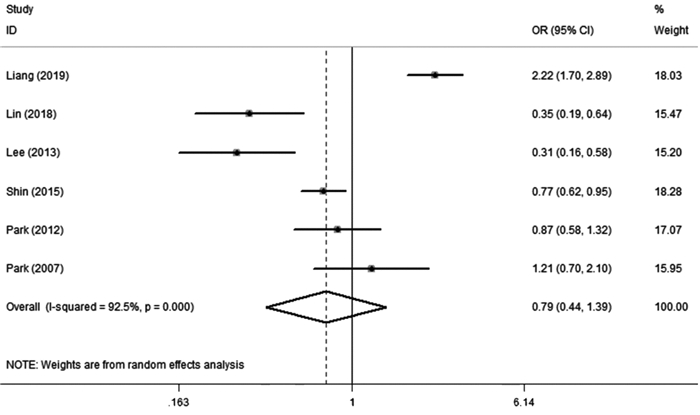
|
| 图 4 MetS与GC发生风险的森林图 Figure 4 Forest plot of relation between risk of GC and MetS |
根据研究对象的特点采用国家及随访时间进行亚组分析,亚组分析显示:中国人群与韩国人群GC患者与非GC患者发生MetS的风险比较,组内差异均无统计学意义(中国:OR=0.90, 95%CI: 0.14~5.58;韩国:OR=0.74, 95%CI: 0.49~1.10),未发现异质性的来源,见图 5;随访时间≤6年和 > 6年GC患者与非GC患者发生MetS的风险比较,前者组内差异无统计学意义(OR=1.27, 95%CI: 0.59~2.73),后者组内差异有统计学意义(OR=0.47, 95%CI: 0.23~0.96),但未发现异质性的来源,见图 6。
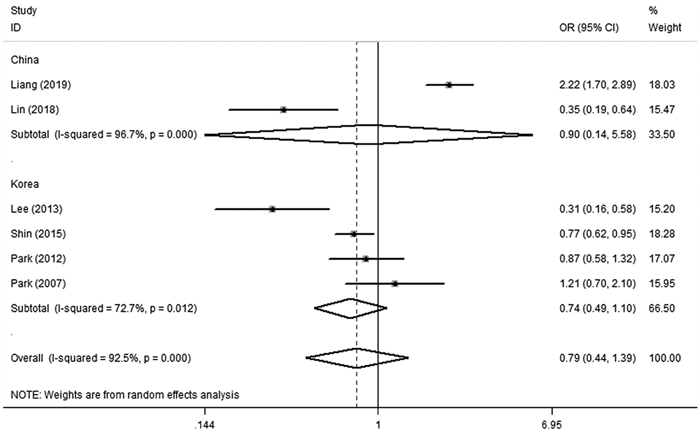
|
| 图 5 MetS与GC发生风险的亚组分析(国家) Figure 5 Subgroup analysis of relation between risk of GC and MetS (country) |
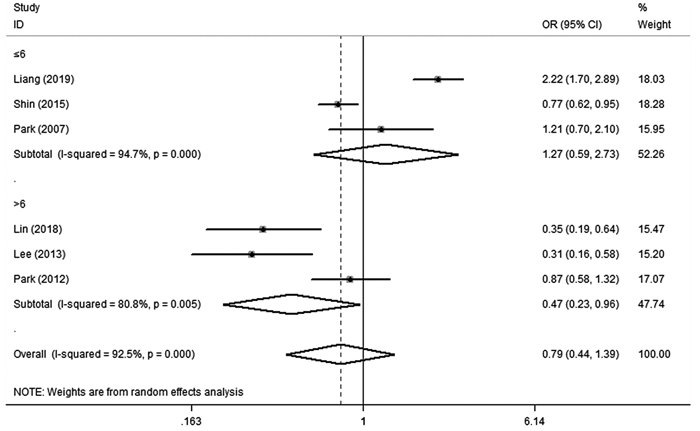
|
| 图 6 MetS与GC发生风险的亚组分析(随访时间) Figure 6 Subgroup analysis of relation between risk of GC and MetS (follow-up time) |
采用Stata12.0软件绘制以MetS为结局的漏斗图并不对称,见图 7,但Begg’s检验(P=0.260)和Egger’s检验(P=0.418)均未发现发表偏倚。敏感度分析显示,单独剔除本Meta分析所纳入的6篇文献[14-19]中任何一篇文献后,对Meta分析结果产生的影响并不明显,见图 8。因此,可认为此次Meta分析结果相对比较稳健。
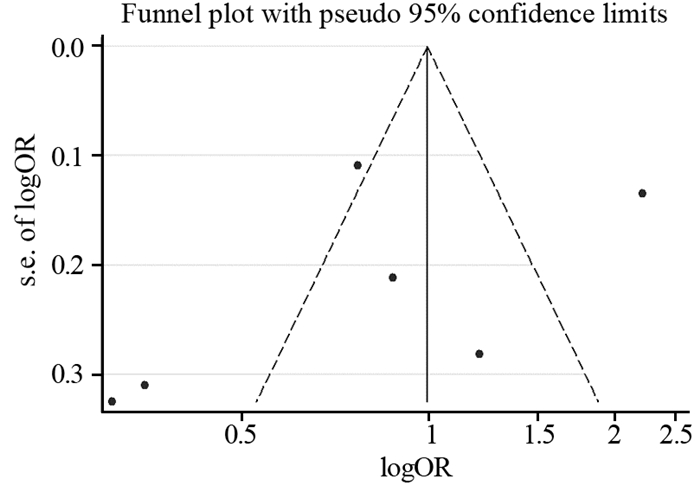
|
| 图 7 以MetS为结局的漏斗图 Figure 7 Funnel plot of MetS as outcome |
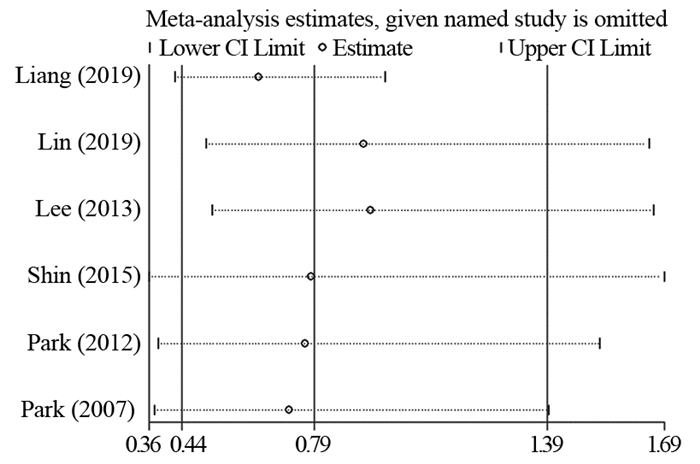
|
| 图 8 以MetS为结局的敏感度分析 Figure 8 Sensitivity analysis of MetS as outcome |
MetS是以肥胖、高血压、胰岛素抵抗或葡萄糖耐受不良、血脂异常等一系列代谢紊乱为特征的疾病,目前成为全球最大的公共卫生问题之一[20]。近年来研究表明MetS与多种癌症的发生相关,特别是GC[21-25]。本研究通过Meta分析结果发现MetS与GC之间并无关系,这与临床研究结论相反,原因可能是纳入文献中MetS与GC发生风险的随访时间存在差异,还可能是纳入的文献中中国人群研究的样本量与韩国人群研究的样本量差异明显,但依据目前的研究证据未发现MetS与GC相关。本研究结果与Li等[11]的队列研究结论一致。本研究还发现随访时间 > 6年GC患者与非GC患者MetS的发生率存在差异,这与梁晓峰等[14]研究结论一致,但仍需进一步验证。
本研究结果与既往系统评价基本一致,但亦有不同。首先,本Meta分析将MetS与GC的关系进行定量分析,Li等[11]通过纳入队列研究文献定性分析MetS与GC的相关性,并未进行定量分析。其次,Li等[11]纳入的队列研究文献并不包含最新的文献及病例-对照研究文献。而本研究共纳入6篇病例-对照文献,样本量较大,且纳入最新、质量较高的研究增加了结果的可信度。最后,综合亚组和敏感度分析,Meta分析的结果稳定可信。
此Meta分析存在一定的局限性:(1)虽然本研究所纳入的文献未发现发表偏倚,但所纳入的文献设计不排除选择、测量及报告偏倚的可能;(2)本研究检索策略比较完善,但仍不排除可能存在符合条件的文献未被纳入;(3)本研究共纳入6篇研究,但结局指标的样本量差异较大;(4)本研究纳入的文献未发现异质性的来源;(5)由于本研究纳入的外文文献均为英文,因此不排除语言偏倚的可能。
综上所述,当前证据表明MetS可能与GC的发病风险不相关,但受纳入研究数量和质量限制,上述结论仍需要开展多中心、大样本及长期随访的高质量随机对照试验进一步验证。
作者贡献
梁桐:研究设计、筛选文献、提取资料、评价纳入文献的质量、图表制作及论文撰写
刘华杰:筛选文献、提取资料、评价纳入文献的质量以及论文修改
达明绪:指导论文撰写
| [1] |
Bray F, Ferlay J, Soerjomataram I, et al. Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries[J]. CA Cancer J Clin, 2018, 68(6): 394-424. DOI:10.3322/caac.21492 |
| [2] |
Yildirim Simsir I, Cetinkalp S, Kabalak T. Review of Factors Contributing to Nodular Goiter and Thyroid Carcinoma[J]. Med Princ Pract, 2020, 29(1): 1-5. DOI:10.1159/000503575 |
| [3] |
Albai O, Frandes M, Timar B, et al. Long-term Risk of Malignant Neoplastic Disorders in Type 2 Diabetes Mellitus Patients with Metabolic Syndrome[J]. Diabetes Metab Syndr Obes, 2020, 13: 1317-1326. DOI:10.2147/DMSO.S243263 |
| [4] |
Eskandari D, Khodabandehloo N, Gholami A, et al. Investigation of the association between metabolic syndrome and breast cancer patients[J]. Eur J Transl Myol, 2020, 30(1): 8776. |
| [5] |
Lee DY, Lee TS. Associations between metabolic syndrome and gynecologic cancer[J]. Obstet Gynecol Sci, 2020, 63(3): 215-224. DOI:10.5468/ogs.2020.63.3.215 |
| [6] |
Markus E, Trestman S, Cohen Y, et al. Components of metabolic syndrome in patients with multiple myeloma and smoldering multiple myeloma[J]. BMC Cancer, 2020, 20(1): 489. DOI:10.1186/s12885-020-06976-1 |
| [7] |
Wang L, Du ZH, Qiao JM, et al. Association between metabolic syndrome and endometrial cancer risk: a systematic review and meta-analysis of observational studies[J]. Aging(Albany NY), 2020, 12(10): 9825-9839. |
| [8] |
Cao LL, Cai JH, Yue Z, et al. The Role of Serum Calcium in Assessing Metabolic Syndrome in Colorectal Cancer[J]. Ann Clin Lab Sci, 2020, 50(2): 233-240. |
| [9] |
Sawazaki H, Kitamura Y, Yagi K, et al. Impact of Androgen Deprivation Therapy on Non-Alcoholic Fatty Liver Disease in Patients with Prostate Cancer: A CT Evaluation[J]. Urol Int, 2020, 104(5-6): 425-430. DOI:10.1159/000507351 |
| [10] |
Zhang H, Zhu L, Bai M, et al. Exosomal circRNA derived from gastric tumor promotes white adipose browning by targeting the miR-133/PRDM16 pathway[J]. Int J Cancer, 2019, 144(10): 2501-2515. DOI:10.1002/ijc.31977 |
| [11] |
Li Z, Han H, Chang Y. Association between metabolic syndrome and the incidence of gastric cancer: a meta-analysis of cohort studies[J]. Diabetol Metab Syndr, 2019, 11: 83. DOI:10.1186/s13098-019-0478-y |
| [12] |
Hu D, Zhang MJ, Zhang HJ, et al. Prediction of Metabolic Syndrome for the Survival of Patients With Digestive Tract Cancer: A Meta-Analysis[J]. Front Oncol, 2019, 9: 281. DOI:10.3389/fonc.2019.00281 |
| [13] |
DerSimonian R, Laird N. Meta-analysis in clinical trials revisited[J]. Contemp Clin Trials, 2015, 45(Pt A): 139-145. |
| [14] |
梁晓峰, 李利娟, 刘俊田. 代谢综合征与胃癌发病风险及临床病理特征相关性的研究[J]. 中国肿瘤临床, 2019, 46(19): 986-993. [Liang XF, Li LJ, Liu JT. A case control study of the correlation between metabolic syndrome and gastric cancer[J]. Zhongguo Zhong Liu Lin Chuang, 2019, 46(19): 986-993. DOI:10.3969/j.issn.1000-8179.2019.19.090] |
| [15] |
Lin XH, Huang KH, Chuang WH, et al. The long term effect of metabolic profile and microbiota status in early gastric cancer patients after subtotal gastrectomy[J]. PLoS One, 2018, 13(11): e0206930. DOI:10.1371/journal.pone.0206930 |
| [16] |
Lee JY, Park NH, Song YS, et al. Prevalence of the metabolic syndrome and associated factors in korean cancer survivors[J]. Asian Pac J Cancer Prev, 2013, 14(3): 1773-1780. DOI:10.7314/APJCP.2013.14.3.1773 |
| [17] |
Shin JY, Choi YH, Song YM. Metabolic Syndrome in Korean Cancer Survivors and Family Members: A Study in a Health Promotion Center[J]. Nutr Cancer, 2015, 67(7): 1075-1082. DOI:10.1080/01635581.2015.1073752 |
| [18] |
Park W, Lee H, Kim EH, et al. Metabolic syndrome is an independent risk factor for synchronous colorectal neoplasm in patients with gastric neoplasm[J]. J Gastroenterol Hepatol, 2012, 27(9): 1490-1497. DOI:10.1111/j.1440-1746.2012.07128.x |
| [19] |
Park MJ, Kim DH, Lim SH, et al. Features of Gastric Neoplasm Detected during the Screening Examination[J]. Gut Liver, 2007, 1(1): 33-39. DOI:10.5009/gnl.2007.1.1.33 |
| [20] |
Sherling DH, Perumareddi P, Hennekens CH. Metabolic Syndrome[J]. J Cardiovasc Pharmacol Ther, 2017, 22(4): 365-367. DOI:10.1177/1074248416686187 |
| [21] |
Szydło B, Kiczmer P, Świętochowska E, et al. Role of omentin and chemerin in metabolic syndrome and tumor diseases[J]. Postepy Hig Med Dosw(Online), 2016, 70(0): 844-849. |
| [22] |
Pourhoseingholi MA, Ashtari S, Hajizadeh N, et al. Metabolic Syndrome, Gastric Cancer Mortality and Competing Risk Survival Analysis[J]. EBioMedicine, 2017, 15: 4-5. DOI:10.1016/j.ebiom.2016.12.015 |
| [23] |
Sun L, Zhou P, Hua Q, et al. Effects of blood glucose, blood lipids and blood pressure control on recovery of patients with gastric cancer complicated with metabolic syndrome after radical gastrectomy[J]. Exp Ther Med, 2018, 15(6): 4785-4790. |
| [24] |
Yoo H, Kim H, Lee JH, et al. Study on the Relevance of Metabolic Syndrome and Incidence of Gastric Cancer in Korea[J]. Int J Environ Res Public Health, 2019, 16(7): 1101. DOI:10.3390/ijerph16071101 |
| [25] |
Hashimoto Y, Hamaguchi M, Obora A, et al. Impact of metabolically healthy obesity on the risk of incident gastric cancer: a population-based cohort study[J]. BMC Endocr Disord, 2020, 20(1): 11. DOI:10.1186/s12902-019-0472-2 |
 2021, Vol. 48
2021, Vol. 48